
|
|||
|---|---|---|---|
|
|
Cómo trabajar la actividad física siendo asmático |
|
|
|
*Maestra de Educación Infantil, Habilitación PT, Licenciada en Psicopedagogía **Maestra de Educación Física y Licenciada en Psicopedagogía Facultad de formación del Profesorado, Las Palmas de Gran Canaria Colegio concertado Mª Auxiliadora. Las Palmas de Gran Canaria (España) |
Vanessa Cidoncha Falcón* Erika Diaz Rivero** |
|
|
|
Resumen El asma es una enfermedad sumamente común en nuestra sociedad que ha aumentado, aunque mucha gente no parece conocerla y son bastantes las personas que creen que el individuo que posea esta enfermedad no debe hacer deporte. Incluso en los ideales de muchos profesores existe la idea errónea que los alumnos asmáticos no deben realizar ningún ejercicio. Palabras clave: Asma. Actividad física. Enfermedad. Esfuerzo.
|
|||
|
|
EFDeportes.com, Revista Digital. Buenos Aires, Año 16, Nº 165, Febrero de 2012. http://www.efdeportes.com/ |
|
|
1 / 1
1. Justificación
Consideramos significativamente hacer alusión sobre la importancia del ejercicio físico que deben de realizar los alumnos asmáticos. A veces se comete el error de apartarlos o no implicarlos demasiado en dicha práctica. Con el ejercicio físico no perjudicamos a estos alumnos, sino que por el contrario, hacemos que el niño mejore su enfermedad y se sienta seguro de sí mismo. También es verdad que algunas prácticas deportivas son más recomendables que otras para el niño asmático, como es la natación, en cambio también deben conocer otros ejercicios que se ajusten al ámbito escolar ya que en la mayoría de los colegios no cuentan con estas instalaciones.
Además tenemos otros motivos por los que hemos elegido profundizar sobre dicha enfermedad patológica, puesto que vivimos en un lugar ideal que acentúa los síntomas de la enfermedad, porque tenemos una alta cantidad de ácaros en el ambiente, alto grado de humedad, polvo en suspensión por los vientos saharianos y otros muchos factores que hacen de Canarias un sitio peligroso para los asmáticos.
Sabemos que esto no es beneficioso para las personas afectadas por el asma, ya que se ha comprobado que el estímulo que inicia el episodio asmático de esfuerzo es la sobrecarga ambiental impuesta sobre las vías aéreas inferiores, por la necesidad de calentar y humidificar grandes cantidades de aire durante el ejercicio.
Es de gran importancia hacer saber que las personas asmáticas pueden y deben hacer ejercicios, pero siempre consultándolo con su médico, cumpliendo una serie de normas y realizar deportes de baja intensidad y gradualmente.
2. Introducción
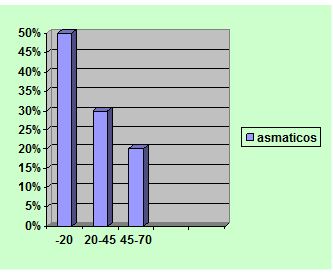
En nuestro siglo el asma ha aumentado de manera espectacular, sobre todo en los centros urbanos más congestionados y se ha convertido en una verdadera plaga. En un 50% de los casos empieza antes de los 20 años de edad, particularmente desde la primera infancia: en 30% entre los 20-45 años; en 20% entre los 45-70 años.
A menudo se considera como una afección psicosomática. El asmático es, en efecto, generalmente, un sujeto ansioso que sufre frecuentes cambios de humor y reacciona con exceso de emotividad entre acontecimientos que, para la mayoría de las personas, no tienen mayor importancia.
Naturalmente, si el asma es alérgico es otra cuestión. En este caso se manifiesta o se acentúa en los cambios de estación, al tomar cierto tipo de alimentos, o en presencia de polvo que contenga determinadas sustancias. Puede desaparecer al cambiar de lugar de residencia.
Una idea que debemos saber es que el ejercicio no cura el asma pero enseña y ayuda a vivir mejor con ella. Con el ejercicio el niño realizará actividades físicas con las que obtendrá por sí mismo la confianza y entusiasmo necesario en actividades en las que está expuesto diariamente. El uso de programas de actividades físicas e iniciación al deporte tiene un gran potencial para estos muchachos.
Todo ello nos lleva a un mejor conocimiento del asma y a un establecimiento de unas dosis de medicamento más ajustadas. Antes de iniciarse en la actividad física y en el deporte debe consultar con el especialista cual es la medicación idónea personal para evitar la crisis.
Los niños asmáticos desarrollan con mucha frecuencia episodios de broncoespasmo, y en su mayoría durante el ejercicio físico. Este broncoespasmo se manifiesta por disnea, aumento de la mucosidad, dolor toráxico, fatiga, tos y pitos durante el esfuerzo o simplemente por una tos persistente y violenta tras el esfuerzo. El factor desencadenante de las crisis parece ser la intensidad del esfuerzo, aunque otros factores son: el aire frío, infecciones respiratorias, polucionantes atmosféricos, cloro, humedad, niebla, viento, humo del tabaco y fatiga.
Los niños asmáticos que desarrollan broncoespasmos con el ejercicio tienen limitada su capacidad de esfuerzo, pero esto no es motivo para que no participen en deportes competitivos, siempre que sepan establecer sus propios límites y tomen su medicación.
Su tratamiento puede consistir en la medicación de fondo de enfermedad como las teofilinas retardadas por vía oral a la que se pueden añadir cromoglicato sódico en aerosol o betaestimulantes, como el salbutamol, metaproterenol o isoproterenol, también en aerosol, veinte o treinta minutos antes del inicio del ejercicio físico. Otros tratamientos preventivos de las crisis del asma son los antiinflamatorios, las corticoides, las no corticoides y los broncodilatadores.
Antes de iniciar un ejercicio es conveniente la utilización de un broncodilatador o bien podemos utilizar el nedocromil o cromoglicato (administrarse juntos si es necesario). La mejor vía de administración es la inhaladora y si no se está seguro de su correcta administración se puede utilizar la cámara de inhalación. Es bueno que antes de iniciarse en un deporte que se acuda a la consulta para valorar la condición física previa y poder objetivar la mejora con el tiempo.
Los niños asmáticos que no practiquen deporte competitivo se pueden ver beneficiados en la evolución de su enfermedad por la participación en programas de ejercicio físico, dirigidos a mejorar la fuerza y resistencia de los músculos que intervienen en la respiración. Con este entrenamiento físico podrán mejorar: el funcionamiento de sus músculos respiratorios, la adaptación de su aparato circulatorio al esfuerzo, su bienestar general su tolerancia al ejercicio físico.
La mortalidad por asma es relativamente baja, comparada con la difusión de la enfermedad. Inmediatamente después de la introducción del tratamiento con cortisona se produjo una neta reducción de la mortalidad, pero también ha habido un preocupante aumento a partir de 1960, posiblemente debido a la asociación de la enfermedad asmática con el incremento de la bronquitis crónica.
3. Concepto e historia del asma
El asma es una enfermedad crónica, que afecta al aparato respiratorio. En ella se produce una inflamación de los conductos que llevan el aire a los pulmones debido a la irritación que producen ciertos estímulos como el polen, la polución, el humo y las infecciones; y que a través de un desencadenante como las emociones, la risa, el ejercicio, algunos medicamentos, ciertas sustancias químicas,... se desarrolla la crisis.
Esta inflamación hace que sean más sensibles y respondan con una contracción provocando un mayor estrechamiento. Este bloqueo al paso del aire, que puede ser más o menos intenso dependiendo de la sensibilidad del individuo, de la intensidad del estímulo o de cómo se encuentre antes del “contacto” se manifiesta por ahogo, tos, sensación de presión en el pecho y pitos al respirar.
La mayoría de las crisis son de corta duración, pero puede haber una fase en la que el paciente sufre diariamente cierto grado de obstrucción de las vías respiratorias. Esta fase puede ser leve, con episodios agudos superpuestos o sin ellos, o mucho más grave, con intensa obstrucción que persiste durante días o semanas, una situación conocida como estado asmático.
En el siglo II a.C. ya se conocían los efectos adversos que el ejercicio tiene sobre los sujetos asmáticos, cuando Areteo de Capadocia escribió “si por la carrera, los ejercicios gimnásticos o cualquier otro esfuerzo, la respiración se hace dificultosa, se la denomina asma...
En 1698, el médico inglés Sir John Floyer escribió que el ejercicio provocaba asma a menudo. Floyer, que era asmático, observó que “todo ejercicio violento hace al asmático respirar con más dificultad, y que el bailar era más asmogénico que el caminar, y esto era más asmogénico que el montar a caballo”.
En 1864 Salter reconoció la agravación del asma inducida por el ejercicio con el frío y especuló que “el paso rápido del aire frío sobre la membrana mucosa de los bronquios” podría producir una respuesta directamente o bien produciendo la irritación del sistema nervioso.
En 1946 Herxheimer concluyó que la hipocapnia y la alcalosis causadas por la inapropiada hiperventilación tras el ejercicio eran las causas más probables de asma inducida por el ejercicio. Jones más tarde informaron que la duración del esfuerzo tiene una influencia importante en la función pulmonar de los asmáticos. El asma que se produce a los pocos minutos es leve habitualmente, pero puede ser grave. El broncoespasmo puede retornar a su estado de preejercicio hasta dos horas después y puede ocurrir una respuesta asmática tardía tres a seis horas después del ejercicio. La respuesta tardía ocurre hasta en un tercio de los sujetos con asma de esfuerzo.
4. Tipos y causas del asma
En situación normal nuestra respiración tiene una cierta frecuencia, es decir, un número de actos respiratorios en unidad de tiempo, la profundidad de la respiración; la relación de las fases de cada acto respiratorio (inspiración espiración y pausa) y el ritmo, es decir la sucesión en el tiempo de las fases respiratorias. Sin embargo en ocasiones se producen alteraciones en estas características como las que mencionábamos al comienzo. En este caso hablamos de problemas respiratorios que pueden deberse a diferentes causas.
Cuidado con confundir la Disnea y el Asma. La disnea es una sensación subjetiva que podríamos definir como “conciencia de que existe una dificultad respiratoria y una necesidad de aumentar el esfuerzo respiratorio”. Generalmente viene acompañada de otros trastornos, como una respiración muy rápida, (taquipnea) o rápida y profunda (hiperpnea). Se produce cuando la necesidad de oxígeno en el organismo es superior a la capacidad de los pulmones y la del corazón para suministrarlo (aunque puede ser de origen psíquico, sin alteraciones cardio-pulmonares).
Sin embargo la disnea siempre es expresión de una grave alteración de la función respiratoria y en todo caso debe alarmar al que se ve afectado por ella. De hecho, es el síntoma que denuncia la falta la insuficiencia más o menos grave de la respiración.
El error de definir la disnea con el término de asma se debe a la traducción de la palabra griega asma “αφδμα” (respiración difícil) por la palabra disnea. Desde un punto de vista fisio-patológico y clínico la disnea es un síntoma común a varias enfermedades tanto respiratorias como no, por lo cual antes de hablar propiamente de asma será necesario dirigirse a un especialista e investigar, lo más cuidadosamente posible, las causas de la disnea.
Las enfermedades que con mayor frecuencia provocan disnea son por ejemplo el asma bronquial, algunas formas de bronquitis y enfisema pulmonar. Entre las otras muchas enfermedades cabe mencionar dos que, por su frecuencia, tienen gran trascendencia práctica: la obstrucción de las vías nasales, sobre todo los niños, y la disnea de origen nervioso.
El asma se puede dividir según su intensidad en leve, moderado y grave, y según su origen en intrínseco y extrínseco. El intrínseco es aquel causado por infecciones respiratorias, esfuerzo, tensión emocional, etc. Mientras que el extrínseco es de causa alérgica, aparece a edades tempranas y tiene como factores desencadenantes el polvo doméstico, el polen, la caspa de animal, moho, tejidos, etc.
Asma bronquial es de tipo extrínseco, es una enfermedad respiratoria en la que el espasmo, la constricción de los bronquios y la inflamación de su mucosa limita el paso del aire con la consiguiente dificultad respiratoria también se denomina asma atópico. Muchos de estos enfermos también padecen fiebre del heno.
En adultos es menos probable que las causas del asma sean las alergias, siendo más habitual que está asociado con infecciones respiratorias y trastornos emocionales, es decir, se da el asma intrínseco.
La frecuencia y gravedad de los síntomas asmáticos varía mucho de una persona a otra. Una crisis típica, que suele tener lugar por la noche, empieza con tos, estornudos, y respiración entrecortada, aunque en ciertos individuos, el único síntoma puede ser una tos seca. Incluso sin tratamiento, el ataque suele ceder en unas horas, la tos se hace más húmeda y el sujeto expectora grandes cantidades de moco. Las crisis pueden recidivar en hora o días, o permanecer ausentes durante meses o incluso años. El estatus asmático, crisis prolongada que persiste a pesar del tratamiento, es una forma especialmente grave y a veces mortal de la enfermedad, y por lo general requiere especialización. En algunos niños con asma los ataques desaparecen a alcanzar la edad adulta.
Cuando el asma está asociada a una alergia a determinadas partículas inhaladas, se recomienda evitar el alérgeno responsable, aunque esto suele ser difícil de conseguir. Las almohadas de plumas y las mascotas se pueden evitar, pero el polvo, los mohos, y los pólenes no. Las pruebas cutáneas de alergia identifican los alergenos responsables, y las inyecciones de desensibilización periódica durante años de pequeñas cantidades de estas sustancias son en ocasiones útiles.
El asma alérgico con frecuencia se asocia a una historia personal o familiar de enfermedades alérgicas, como rinitis, urticaria, eccema; reacciones cutáneas positivas de roncha; reacción positiva a las pruebas de estimulación mediante la inhalación del antígeno específico.
Una proporción significativa de la población asmática tiene una historia personal o familiar de negativa de alergias; pruebas cutáneas negativas y concentraciones séricas normales de IgE. A esta forma también se le denomina Idiosincrásica. Muchos de estos enfermos desarrollan un complejo asintomático típico al contraer una enfermedad de las vías respiratorias superiores. La afección inicial puede ser tan leve como un resfriado común, pero al cabo de varios días, el paciente empieza a desarrollar paroxismos de silibancias y diseña que pueden durar días o meses. Estos individuos no deben confundirse con los pacientes en los que los síntomas de broncoespasmo se superponen a la bronquitis crónica o a un enfisema.
Desgraciadamente muchos pacientes no encajan en ninguna de estas dos categorías, sino que corresponden a un grupo con características de ambas. En general, los pacientes en los que la enfermedad crónica empieza en edades tempranas tienden a tener un componente alérgico más fuerte, en tanto que aquellos en los que el asma aparece después tienden a tener causas no alérgicas o mixtas.
La alergia, que es la causante del asma extrínseco, es la enfermedad caracterizada por una hipersensibilidad a determinadas sustancias inocuas para la mayoría de los individuos que está producida por un error en el sistema inmunológico.
Una reacción inmune consiste en que un organismo patógeno o sus toxinas desencadenan en el huésped la fabricación de anticuerpos, contra estas sustancias extrañas, defendiéndolos ante ataques presentes y futuros.
Todo individuo produce anticuerpos, pero los alérgicos no son capaces de diferenciar las sustancias nocivas de las inocuas, y generan anticuerpos contra una o varias sustancias inofensivas.
Cuando un anticuerpo reacciona con un antígeno inofensivo, se desencadena una reacción alérgica, y sus síntomas dependen de donde tenga lugar la reacción:
-
Si es en la nariz, aparecen estornudos y secreción acuosa provocando la fiebre del heno
-
Si es en las vías respiratorias, se desencadena un broncoespasmo, presentándose silibancias, tos y dificultad para respira, que constituye un ataque de asma; en la piel parecen picores, manchas, eccema o urticaria.
-
Si se produce en el torrente sanguíneo, se desencadena una reacción grave llamada enfermedad del suero, que raras ocasiones acaba en shock, que puede ser mortal.
El alérgeno, es usualmente una proteína o una glucoproteina; puede ser inhalado, como el polvo y polen; ingerido, como las proteínas de la clara del huevo o el marisco; inyectado como la penicilina; o actuar por mero contacto como la lana, el esparadrapo o los metales pesados.
El número de sustancias a las que una persona puede ser alérgica es casi infinito. El diagnóstico pasa por descubrir a que sustancia o sustancias es hipersensible el paciente. Puede ser fundamental averiguar las circunstancias de la reacción alérgica, especialmente si se trata de una alergia estacional, si se desarrolla con la exposición a una sustancia concreta o solo se produce en un determinado lugar.
En general es posible permanecer libre de enfermedad con simples medidas para evitar el contacto con el alérgeno, aunque esto es difícil. En un individuo alérgico se pueden desarrollar nuevas sensibilidades, o desparecer las antiguas. Habitualmente las alergias aparecen por primera vez de niño, adolescente o adulto joven, pero también pueden desarrollarse más tarde.
Algunas veces determinados factores psicológicos como los trastornos emocionales juegan un importante papel en los procesos alérgicos llegando a clasificarse algunas alergias como alteraciones producidas por el estrés.
El mecanismo generador de las reacciones alérgicas no se conoce en su totalidad. Parece que el antígeno alcanza su órgano “diana”, como las células de la mucosa nasal o bronquial, reaccionando con su anticuerpo específico; esto origina la transmisión de trasmisores o mediadores químicos, el principal de los cuales es la histamina. Estos mediadores ponen en marcha todo el mecanismo humoral y celular de la hipersensibilidad. Solo algunas veces las pruebas cutáneas con diferentes alergenos pueden indicarnos cual es el causante de la enfermedad.
La causa fundamental es por el enfriamiento rápido e intenso de los conductos que llevan el aire a los pulmones de manera que pierde calor y humedad. Por lo tanto un buen calentamiento hará que estas vías se vayan preparando para el ejercicio.
Aunque el mecanismo de aparición del asma no está aclarado de forma completa, generalmente se admite que los bronquios de los pacientes asmáticos son hipersensibles, lo cual quiere decir que reaccionan a ciertos estímulos, a veces específicos (alergenos) y a veces no, más ajustadamente que el resto de la población.
-
Factores predisponentes. Hay que recordar las condiciones psicológicas y del sistema neurovegetativo, que pueden ejercer una influencia en el síndrome asmático, pero es difícil precisar mediante que mecanismos se pueden las situaciones neuropsíquicas constituir la causa desencadenante de la sintomatología. En algunos casos, además parece tener importancia la presencia simultanea de afecciones nasales o de los senos paranasales, tanto que se puede obtener la interrupción del síndrome asmático, mediante la curación de enfermedades de la nariz.
-
La presencia de un componente psicológico en el asma. No es de sorprender que en niños con manifestaciones asmáticas, los episodios emocionales puedan agravarlas. A veces, especialmente en los niños el asma puede ser una reacción de búsqueda de protección y muchos pacientes confiesan que, espontáneamente, manifestaran un ataque de asma, para conseguir lo que querían. En muchos casos puede ocurrir que esto se produzca sin que el paciente se dé cuenta.
Con frecuencia los padres de niños asmáticos son acusados de protegerlos demasiado. Esta tendencia hiperprotectiva sería favorecería la aparición del asma y modificándola actitud de los padres, se mejoran notablemente las condiciones del niño. Sin embargo en la mayoría de los pacientes los factores psicológicos parecen tener una importancia secundaria con respecto a los otros.
-
No hay duda que la primera posibilidad es más frecuente. Es muy corriente que los familiares del paciente puedan observar que durante la estación primaveral durante la cual el paciente sufre asma hay una inclinación por parte de este hacia la depresión y la irritabilidad; el sujeto se porta mal y está intranquilo.
-
Los estímulos alérgicos. Los factores alérgicos son, a menudo de importancia primordial en los pacientes en que el asma empieza en la niñez adelantada, en la adolescencia o el principio de la edad adulta. Se han identificado en los pacientes muchos y diferentes tipos de alergenos. Podemos resumirlos en alergenos de inhalación, alergenos bacterianos y alergenos de ingestión.
Los alergenos de inhalación más frecuentes son los pólenes. Las fibras y los tejidos, los polvos vegetales, las esporas de los hongos, los derivados epidérmicos, fragmentos del cuerpo de artrópodos, polvos de ambientes domésticos y polvos de ambientes industriales. La sensibilidad a los alergenos alimenticios, como los huevos, el trigo, la carne de ternera o el chocolate, es considerada común en los niños y en los recién nacidos. Las bacterias o sus derivados provocan ataque de asma. Amén de poder facilitar mediante el proceso inflamatorio, la sensibilización hacia otros alergenos.
-
L La contaminación atmosférica y el tabaco. Indudablemente los pacientes afectados por asma toleran mal la contaminación atmosférica o el tabaco que, al irritar la mucosa bronquial, llevan a un empeoramiento de muchas enfermedades bronco pulmonares. Entre otras cosas, los asmáticos están, a menudo, peor cuando hay niebla.
-
L Estímulos farmacológicos. Los fármacos que se asocian con más frecuencia a episodios agudos de asma son la aspirina, colorantes como la tartracina y compuestos de azufre. El síndrome típico de sensibilidad a la aspirina afecta a los adultos, aunque también se observa en los niños. Suele comenzar con una rinitis vasomotora persistente. Luego aparece progresivamente el asma. Los individuos afectados desarrollan típicamente congestión nasal y ocular incluso con dosis muy pequeñas de aspirina. La prevalencia de la sensibilidad a la aspirina entre los asmáticos varía de unos estudios a otros, pero muchos autores piensan que el 10% es una cifra razonable.
Los agentes que contienen azufre, que se utilizan ampliamente en la industria farmacéutica y como desinfectantes y conservantes, también pueden producir obstrucción aguda de las vías respiratorias en los individuos sensibles. La infección se puede producir por ingestión de alimentos o bebida que contienen estos compuestos por ejemplo: ensaladas, frutas frescas, patatas, marisco y vino.
-
Contaminantes ambientales y del aire. Las causa ambientales del asma suelen estar en relación con condiciones climáticas que promueven la concentración de contaminantes y antígenos atmosféricos. Estas circunstancias tienden a desarrollarse en áreas muy industrializadas o densamente pobladas y a menudo se asocian a inversiones térmicas y otras situaciones en las que existen masas áreas estancadas. En estas situaciones, aunque la población general puede desarrollar síntomas respiratorios, los pacientes con asma y otras enfermedades respiratorias tienden a afectarse más gravemente.
Los contaminantes que se sabe tienen este efecto son el ozono, el dióxido de nitrógeno y el dióxido de azufre. Este último necesita estar presente en altas concentraciones y produce los mayores efectos durante los periodos de gran ventilación.
Los agentes polucionantes se clasifican en primarios y secundarios. Primarios, son aquellos que se emiten directamente de una fuente sin que se produzca en ellos cambio químico posterior, o bien este cambio no tiene gran importancia clínica. Estos pueden ser los gases CO, CO2, SO2 y NO y metales como el plomo el grafito o el carbón. Aquellos otros contaminantes que se forman por reacción química de precursores naturales emitidos de fuentes artificiales son los secundarios. Estos incluyen el ozono, HNO3, H2SO4 y una gran cantidad de compuestos inorgánicos que pueden existir de forma gaseosa o de partículas. La fuente principal de unos y otros es la combustión de productos derivados del petróleo por los transportes en las ciudades, y las áreas industriales.
Se ha demostrado que de entre un 10 y un 20% de sujetos, asmáticos o no, que son propensos a desarrollar una bronco constricción ante una exposición al ozono. La exposición provoca alteraciones en la respiración, tos e irritación de nariz y garganta, sensación de ahogo (disnea) y dificultad para realizar respiraciones profundas y en consecuencia un aumento de la frecuencia respiratoria con una disminución del volumen corriente durante el ejercicio, así como alteraciones en su función pulmonar de reposo incluso a dosis bajas si se hace un ejercicio de una cierta intensidad. Si la exposición es importante aparecen además dolor en la cabeza y en la zona retroesternal.
Es importante hacer notar que el ozono si bien afecta los tejidos pulmonares no alteran el intercambio de gas alveolar por lo que la difusión de transporte de oxígeno y anhídrido carbónico permanece inalterada. Los deportistas, aunque se encuentren en perfecto estado de salud, si se exponen a atmósferas contaminadas respirando volúmenes de aire altos tal como requieren muchos deportistas pueden tener los problemas mencionados anteriormente. La necesidad de un gran volumen ventilatorio implica una pérdida dela nariz como elemento filtrador del aire, lo que aumenta el efecto de la mayor cantidad de tóxico ingerido y una mayor penetración en el árbol respiratorio. No existen medicaciones que eviten los efectos del ozono.
5. Normas que ha de seguir y cómo actuar
Desde el momento que a una persona se le diagnostique asma y tenga un tratamiento específico, deberá seguir las pautas que su médico le indique. Si el enfermo es capaz de controlar su asma basal, o en un período fuera de crisis y tomar las medidas básicas correctas, podrá hacer cualquier tipo de deporte al más alto nivel de rendimiento físico (aunque veremos en el siguiente punto los deportes más aptos para el asmático).
El asmático diariamente debe controlar su asma y una medida para valorarlo es mediante el control del flujo máximo (FM). El flujo máximo es la velocidad a la cual se puede expulsar el aire de los pulmones con una sola exhalación. Se debe hacer la medición siempre antes de iniciar una actividad física para controlar el estado de las vías aéreas. Es necesario marcar los resultados en una tabla para evaluar el tratamiento y la evolución de la enfermedad. Para que se haga correctamente debe seguir los siguientes pasos:
-
Ponga el marcador en el cero o en el número más bajo de la escala.
-
De pie inhale profundamente. Coloque la boca en la boquilla del medidor.
-
Sople fuerte y lo más aprisa posible.
-
Retire el medidor de la boca.
-
Recuerde el número y ponga el marcador nuevamente en cero.
-
Repita la prueba dos veces más y anote el número más alto en su diario.
Las zonas del asma, en el medidor se marca de tres maneras, el verde indica que el nivel de flujo máximo está controlado, el amarillo indica que entramos en zona de peligro y el rojo significa ataque. En caso de que se halle en el nivel de la zona amarilla debe repetirse la medida después de tomar el inhalador y hacer el calentamiento. Si sigue en la misma zona es preferible no hacer los ejercicios y tomar los medicamentos recomendados. Es conveniente consultar con su médico cuando permanezca en esta zona durante dos o tres días, o si empieza tener síntomas generales (pitos, tos,...).
Para realizar el asmático un ejercicio debe estar en un período controlado de su asma (zona verde) y cumplir una serie de normas:

Los síntomas del asma consisten en una tríada de disnea, tos y sibilancias. Las crisis suelen ocurrir durante la noche, tras la exposición a alergenos específicos, ejercicios, infecciones virales o excitación emocional.
Al comienzo, el paciente tiene sensación de dificultad para respirar con una sensación de constricción en el tórax, a menudo con tos no productiva. La respiración se hace ruda y audible y aparecen sibilancias en ambas fase de respiración, la espiración se hace prolongada y con frecuencia aparecen taquicardias, taquicnea y leve hipertensión sistólica. Los pulmones se hiperdistienden rápidamente y aumenta el diámetro anteroposterior del tórax. Si la crisis es grave o prolongada se hace visible la actividad de los músculos accesorios y con frecuencia se instaura un pulso paradójico.
Otro síntoma es el esputo, que en un primer momento está ausente, y que luego se hace denso. La finalización de un episodio suele estar determinado por tos productiva de esputo espeso teniendo en ocasiones la forma cilíndrica de las vías respiratorias distales (los síntomas se agudizan en determinadas estaciones del año y condiciones atmosféricas). El ataque tiene una intensidad y una duración variable. A menudo se acaba en una o dos horas aunque en algunos casos se dilata por varias horas y muy raramente dura varios días con altibajos, que hace que el enfermo no descanse, se alimente pobremente y se encuentre en un estado de depresión psíquica y física.
Durante la crisis el asmático empieza a respirar con mayor frecuencia y percibe una sensación, cada vez más intensa de disnea, agotamiento y hambre de aire. Este estado de angustia se refleja en su rostro, que está pálido, a veces cianótico, sudoroso, busca aire acercándose a la ventana y marca mucho la respiración, esforzando los músculos auxiliares. El sufrimiento del enfermo va aumentando hasta que finalice el episodio, situación que a menudo le hace reaccionar de manera equivocada, es decir, durante el ataque lo que el asmático debe intentar es permanecer lo más quieto posible y favorecer la respiración (expulsar el aire con los labios entreabiertos e inspirar a través de la nariz lo más despacio posible).
Si es durante un ejercicio se produce típicamente a los cinco o diez minutos de ejercicio intenso (a veces antes), cuando la frecuencia cardíaca ha alcanzado un nivel entorno a los 170 latidos/por minutos, o puede aparecer una vez concluido el esfuerzo. Los síntomas en este caso pueden incluir cefaleas, disnea, pitos, dolor o sensación quemazón en el pecho, molestias de garganta, y en niños, incluso dolor de estómago. La frecuencia y severidad varían con el niño, con el tipo y duración del ejercicio y con la presencia de diversos contaminantes del aire tales como el polen y otros polucionantes. Algunas personas son capaces de seguir realizando esfuerzo durante estos episodios, pero otros deben detener su actividad totalmente.
En este caso lo primero que debe hacer el profesor es suspender el ejercicio, tranquilizar al enfermo para que actúe con calma, permitir que pueda respirar bien apartando a sus compañeros, darle su medicación broncodilatadora lo antes posible e indicarle la forma de respirar (respiración silbante). Cuando se solucione la crisis se podrá reiniciar la clase con una baja intensidad siempre y cuando no esté muy cansado, una vez concluya la clase le preguntará por su estado y le hará una medición PFM, según el resultado se tomará otra dosis de broncodilatador (zona amarilla) o acudir al médico (zona roja).
Hay unos ejercicios respiratorios que son beneficiosos y deben realizarse diariamente quien sufra enfermedades respiratorias, ya sea el asma bronquial como el asma alérgico. Estos ejercicios son fáciles, pero deben hacerse, en un primer momento, bajo la dirección de un fisioterapeuta. Estos ejercicios de gimnasia respiratoria útiles son los siguientes:
1. Ponerse en pie, con las manos situadas debajo del ombligo y las puntas de los dedos tocándose; inspirar profundamente a través de los labios semicerrados, como si fuera a silbar; después de cada inspiración comprimir el abdomen hacia arriba, para expulsar el máximo de aire.
2. Sentarse en una silla con las manos puestas en el tórax con los meñiques apoyados sobre las últimas costillas; inspirar profundamente, expirar despacio, oprimiendo las costillas para expulsar el aire de las bases de los pulmones.
3. Acostarse boca arriba en el suelo, con la mano izquierda sobre el tórax, la mano derecha encima del abdomen; inspirar (la mano derecha, por expansión del abdomen, se levanta visiblemente, mientras que la izquierda, lo hace sólo un poco), expirar apretando el abdomen hacia arriba.
4. Tumbarse boca arriba, la mano izquierda en el abdomen, la derecha sobre el tórax, las rodillas flexionadas, los pies apoyados en el suelo; apretar lo más posible los muslos contra el tórax, acercando los talones a los glúteos, sin levantarlos. Inspirar profundamente, expirar apretando el abdomen hacia arriba.
6. Diagnóstico y tratamiento del asma
Es difícil establecer el diagnóstico del asma por medio de datos de laboratorio ya que no existe ninguna prueba que sea concluyente. Se pueden demostrar reacciones positivas de ronchas y eritema a diversos alergenos, pero los hallazgos no se correlaciona obligatoriamente con los fenómenos intrapulmonares. También son útiles, aunque no específicos del asma el descubrimiento de eosinofilia en el esputo, en la sangre y en la determinación de las concentraciones séricas de IgE (inmunoglobulina E). Estas pruebas de estimulación junto con las pruebas funcionales, es decir, no diagnósticas (como la radiografía) se demuestra hiperirritabilidad de las vías respiratorias son características de esta enfermedad.
Las exploraciones útiles para el diagnóstico son variadas, en primer lugar el interrogatorio del paciente (acopio de informaciones acerca de la vida del enfermo) que puede suministrar información importante a lo que se refiere a factores alérgicos, infecciosos y psicológicos. Luego es preciso efectuar una correcta sucesión de exámenes alergológicos, empezando por las pruebas cutáneas, mediante las cuales se prueba la sensibilidad del paciente a cada uno de los alergenos. Los tests cutáneos más frecuentemente usados son la intrademoreacción y la cutireacción. Otras investigaciones más válidas y seguras para revelas una alergia, son las pruebas inhalatoria de provocación del asma y del RAST, que permite, mediante una muestra de sangre, dosificar los anticuerpos específicos (IgE), las cuales se forman cuando existe una hipersensibilidad a una estimulación específica de tipo alérgico.
El diagnóstico también se puede basar en las pruebas respiratorias, practicadas, tanto antes, como después de administrar broncodilatadores, gracias a lo cual es posible averiguar el efecto producido por estos fármacos y conseguir, así, un primer indicio de la medida en que estos puedan eliminar la obstrucción y el espasmo de los bronquios. Asimismo las radiografías, aunque no son muy importantes en el asma, pueden colaborar, ya que demuestran a lo largo de los accesos, las señales propias de la hiperinsuflación, es decir, el aire que se queda atrapado en los pulmones. Sin embargo, la utilidad principal de los Rayos X sigue siendo la de excluir la presencia de otras enfermedades pulmonares. Muchas veces, con la expectoración se puede localizar las espirales de Curschamann, que son tapones de moco alargado, de forma espiral, que reproducen las formas de los bronquios más pequeños. Los tapones del moco compacto de las células epiteliales se encuentran en grandes cantidades en los esputos de los asmáticos.
Un sujeto asmático puede poner en relieve la eventual participación y sobrecarga del ventrículo derecho, lo cual se demuestra por su hipertrofia, tanto durante los ataques asmáticos, como en otros momentos de la enfermedad. Esto se detecta a través de un electrocardigrama. La última prueba para el diagnóstico es el análisis de sangre que es útil para hacer un recuento de los eosinófilos (variedad de glóbulos blancos), células que se ven incrementadas en números, en caso de asma (también estas células se encuentran en proporción elevada en la sangre por otras enfermedades).
Una vez diagnosticado el asma nos preguntamos: ¿Es posible curar el asma?. Hoy en día es posible curar muchas formas de asma; en los casos en que no se consigue una curación, a menudo es posible establecer una “tregua” que puede durar incluso años. Pero hay que decir, que casi siempre el tratamiento del asma necesita la intervención del especialista; este tratamiento se puede llevar a cabo en ambulatorio o incluso en el domicilio. Los medios de los que se vale el tratamiento son de medicina, de algunos aparatos y de la intervención de personal técnico especializado; resultados que se consigue en un gran número de paciente, compensan el esfuerzo del médico; pero sobre todo compensa al enfermo, con una moneda preciosa que no la valoramos lo suficiente y que se llama “oxígeno”.
El tratamiento que se utiliza una vez diagnosticado el asma se divide en tres grupos:
-
Sintomáticos, dirigidos a curar los síntomas (tos, catarro y disnea). Se basa en el uso de fármacos broncodilatadores.
-
Patogenético, capaz de bloquear los mecanismos causantes de la sintomalogía antedicha.
-
Causal, destinado a prevenir el contacto con el alergeno o, a disminuir la sensibilidad del organismo.
Hay que hacer notar que la gran mayoría de los niños asmáticos se curan al llegar a la adolescencia, incluso sin tratamiento, y es importante revelar esto a los padres para que orienten adecuadamente el tratamiento de su hijo. Un cierto porcentaje de pacientes que habían estado aquejados de asma, dejan de tener ataques durante la edad adulta. A veces puede ocurrir que los pacientes permanezcan libres de la enfermedad durante muchos años y luego vuelvan a aparecer ataques. De todos modos, el tratamiento permite mejorar muchísimo las condiciones del paciente y llevar una vida normal, aunque a veces sea incapaz de curar la causa fundamental alérgica del asma. El interés del médico mejora los resultados porque por el mero hecho de su presencia y de que este se interese por la enfermedad, ayude a quitar la ansiedad del enfermo, que agrava, muy a menudo, esta forma patológica.
La medida más eficaz para tratar el asma alérgico es la eliminación del agente o agentes causales del ambiente, los fármacos que se emplean en el tratamiento farmacológico del asma pueden agruparse de forma conveniente en cinco categorías principales: agonistas beta-adrenérgicos, metilxantinas, glucocorticoides, cromonas y anticolinérgicos. Ningún grupo es eficaz para todos los procesos patológicos que produce la enfermedad y como el grado de alivio de la obstrucción a menudo es incompleto cuando se emplea un único agente se suele utilizar regímenes con varios fármacos:
-
Estimulantes adrenérgicos: los fármacos de esta categoría son las catecolaminas (la más utilizadas son la adrenalina, el isoprotenerol, la isoetarina, el rimiterol y la hexoprenalina), los resorcinoles y las saligeninas. Estos agentes son análogos y producen dilatación de las vías respiratorias mediante la estimulación de los receptores beta con la consiguiente formación de AMP cíclico.
-
Metilxantinas:
la teofilina y sus diversas sales son broncodilatadores de mediana potencia al
igual que los agonistas beta, mejora la motilidad del moco de las vías
respiratorias y pueden disminuir la liberación de mediadores. Aunque son
eficaces, no son tan potentes, y tienen una relación terapéutico- tóxica
más estrecha.
-
Glucocorticoides:
se han utilizado durante muchos años, pero todavía existe controversia sobre
sus indicaciones específicas y dosificación. No son broncodilatadores, y su
principal acción es la disminución de la inflamación de las vías
respiratorias. En las crisis agudas los esteroides son más útiles cuando ha
fracasado un tratamiento previamente óptimo.
-
Cromonas:
el cromolín sódico no es un broncodilatador. Su principal efecto es la
inhibición de la desgranulación de las células cebadas, impidiendo así la
secreción de mediadores químicos de la anafilaxia. Es útil en los
asmáticos atópicos, no atópicos y en el inducido por el ejercicio en niños
y adulto. Este tratamiento debe iniciarse entre las crisis de remisión
relativa.
-
Anticolinérgicos: estos fármacos, como el sulfato de atropina, producen broncodilatación de los pacientes, pero su empleo está limitado por los efectos colaterales generales.
-
Otros fármacos:
los opiáceos, los sedantes
y los tranquilizantes deben evitarse absolutamente en las crisis agudas por el
riesgo de depresión de la ventilación alveolar y se han descrito paradas
respiratorias poco después de su empleo. Es cierto que la mayoría de los
pacientes están angustiados y asustados, pero se les puede calmar también
con la presencia y el consuelo del médico.
Algunos de estos tratamientos pueden perjudicar al paciente si se administran en grandes cantidades, como es el caso de los aerosoles de bolsillo que ocasionaría una irritabilidad cardiaca con el peligro de fibrilación ventricular y muerte, o en el uso prolongado, como los corticoides. En caso de que un día el paciente no encuentre su broncodilator en una crisis, puede mejorarla con una copa de whisky o de coñac ya que se ha demostrado que el alcohol tiene una acción broncodilatadora.
7. Actividad física y asma
Cuando un asmático decide hacer un deporte siempre se cuestiona él y su familia cuál es el más idóneo. El mejor es el que a él le parezca que es con el que se divertirá más. Existen grandes deportistas que son asmáticos en ciclismo, en carreras de fondo, en fútbol, en vela, en taekwondo, en judo, en baloncesto,...
En los últimos juegos olímpicos se ha visto que entre un 8 y un 12 % de los competidores son deportistas asmáticos, pero el deporte donde hay más, o por lo menos más conocemos es en natación, debido a que es el deporte en el que más facilidades encuentra el asmático para entrenar sin tener molestias, pues es un ambiente caliente y húmedo.
Lo importante es que el asmático puede hacer cualquier deporte si mantiene unas normas mínimas para evitar la crisis de una forma consciente y constante. Sólo hay un deporte que no puede hacer un asmático que es el buceo con botellas de aire, debido a unos condicionantes fisiológicos determinados que pueden afectar a cierta profundidad al asmático. Aunque, con el control de un buen profesional y un conocimiento profundo de su enfermedad y su estado actual también puede practicar el buceo con escafandra autónoma sin un riesgo superior al de otros individuos no asmáticos. Y es que con la actividad física el asmático puede beneficiarse:
-
Facilita y permite el correcto desarrollo físico y psíquico del niño.
-
Favorece la integración en el grupo.
-
Mejora de la autoestima del individuo adolescente.
-
Mejora de la condición física general.
-
Permite una mayor tolerancia al ejercicio.
-
La crisis en caso de aparecer lo hacen para trabajos mucho más intensos.
-
Permite un mayor control de las crisis.
El deportista asmático, como ya vimos, con la actividad física tiene beneficios, pero debe valorarse con cierta cautela. En España la prevalencia de asma entre la población adulta oscila entre el 5 y el 10 % igual que en deportistas de nivel internacional. Pero entre estos deportistas existe una prevalencia de individuos con hiperreactividad bronquial superior a la población no deportista. La razón no está clara porque se hipotetiza sobre el hecho de hiperventilar durante largos periodos de tiempo, desde edad tempranas en muchos casos, y en consecuencia de enviar ciertas sustancias irritantes, hipersensibilizantes en mayor cantidad e intensidad.
Además, el efecto del ejercicio propio del aire frío y seco sobre la mucosa bronquial. Debe recordarse que un individuo que realiza una maratón en dos horas y media ventila el mismo aire que durante dos días haciendo una vida sedentaria.
El deporte más adecuado para un paciente que padece asma es la natación, lo hemos oído en múltiples ocasiones. Sabemos que hay muchos deportistas de nivel internacional y que su deporte es o ha estado relacionado con el agua. Desde los inolvidables Rick Demon, Mark Spitz o Greg Louganis, o los actuales Tom Dolan, uno de los nadadores más prestigiosos de EE.UU. en estos momentos. El listado de nadadores con asma es extenso.
En nuestro país también gozamos de estos deportistas que superando su enfermedad llegan a ser mejores o superiores que sus compañeros no asmáticos. Los encontramos formando parte de la selección nacional de natación sincronizada, del grupo de saltadores de trampolín, o en un buen número entre los aspirantes junior y señor de carreras del combinado nacional de waterpolo.
La natación tiene muchos beneficios para los asmáticos, se sabe que los practicantes de natación son quizá los únicos deportistas que por la práctica de su deporte ven mejorados sus parámetros de funcionalismo pulmonar de reposo con respecto a la población general. Con toda probabilidad por el control de la respiración y las maniobras respiratorias durante los numerosos entrenamientos. Si pudiéramos trasladar este hecho, sin duda esta actividad beneficiaría al paciente respiratorio crónico si practicara desde pequeño.
Desafortunadamente no existen estudios bien realizados que demuestren esta mejoría en los deportistas asmáticos. No es en la enfermedad, en el proceso inflamatorio donde se debe buscar una mejoría de la práctica de la natación, sino de la condición física general, en la adaptación específica de estos músculos respiratorios al ejercicio para realizar un trabajo de resistencia, sostenido, a pesar de un volumen en ocasiones ligeramente reducido.
Debemos buscar el éxito en el mejor conocimiento de la enfermedad, de las limitaciones de la misma, de la calidad de vida, de la independencia social y de todos aquellos atributos que se adquieren del juego en la evolución psicofísica del individuo. La ventaja de la natación es el mayor margen de seguridad con respecto al asma de esfuerzo que ofrece el clima particular del recinto donde se halla la piscina.
Para poder comprender el porqué de la relación beneficiosa entre la natación y el asma, debemos conocer las características del asma de esfuerzo que nos explicará en su origen fisiopatológico las causas de las crisis y cómo evitarlas. El asma de esfuerzo es aquel en el que el origen de la crisis se debe a realización de un ejercicio físico de mayor o menor intensidad de duración y que aparece en la mayoría de los pacientes con asma.
El asma de esfuerzo se puede producir por la pérdida de calor, que se basa en el enfriamiento de las vías aéreas, el resultado de la hiperventilación, que es seguido de un suplemento de calor hacia la mucosa cuando cesa el esfuerzo físico. La severidad de la crisis de asma es proporcional a la pérdida de calor por la mucosa bronquial, por lo que se sostiene la teoría de que la pérdida de calor por las vías aéreas es una de las causas fundamentales que la provoca.
Cuando un asmático hace un ejercicio en un ambiente frío la respuesta de brococonstricción es más intensa cuanto más caliente es el aire que recibe en el momento de cesar el ejercicio. Se demostró que cuando se administra aire árido durante un ejercicio y al terminar se ofrece aire frío, aire a la temperatura de la habitación o aire a la temperatura corporal, la respuesta es más intensa a medida que la temperatura del aire inspirado en la recuperación es más alta.
De ahí la importancia de nunca parar de repente, sino de una forma pausada, permitiendo una recuperación de la temperatura inicial de las vías aéreas de forma progresiva. Esta es también la razón de porqué existe una sensación de disnea en los individuos sensibles al entrar de una forma brusca en un lugar caliente después de un ejercicio de una moderada intensidad en un ambiente frío (por ejemplo correr desde los autobuses hasta la piscina en invierno o entrar en el bar de las pistas de esquí después de un esfuerzo intenso.)
En conclusión podemos decir que la pérdida de calor y agua por la mucosa respiratoria son estímulos muy potentes para el estrechamiento de las vías aéreas en los pacientes con asma. Los cambios físicos que se producen proveen un ambiente ideal para la liberación de sustancias que favorecen la crisis. Es obvio que si la crisis de asma de esfuerzo se provoca por la sequedad del aire y en algunos casos por el enfriamiento de las vías aéreas, junto a esta deshidratación de la mucosa, el lugar idóneo de temperatura y de humedad es sin duda una piscina de interior, donde la humedad del ambiente debe ser de entre el 60 y 70% y la temperatura entre 24 y 30 ºC según la normativa actual.
El niño, adolescente o adulto con asma puede en este caso practicar un deporte con mayor seguridad y con más amplio margen terapéutico. Solo un muchacho en un período muy inestable padecería una crisis en esas condiciones. Esta situación deberá evitarse, no solo en este deporte sino en cualquiera, dado que es la primera norma que debe seguir cualquier paciente con asma. No debe hacer un ejercicio si el asma basal, por la razón que sea, no está siendo bien controlado en ese momento, o se tiene sintomatología en reposo.
No sería correcto hablar de las piscinas sin mencionar un debate discutido desde hace varios años al respecto del cloro y otras sustancias irritantes que pueden provocar crisis de disnea en los practicantes de natación, sean o no asmáticos.
Existen varias aseveraciones que el profesional de la sanidad debe saber y tener en cuenta al respecto. Por un lado, es cierto que existe una mayor prevalecía de reactividad bronquial en los nadadores frente a otros deportes y que se ha asociado a la concentración de cloro utilizado para desinfectar el agua del vaso. También es cierto que la cantidad de cloro inhalada por un competidor durante su trabajo diario esta muy cerca, sino sobre pasa los límites admitidos. Por otra parte no se ha demostrado que llegue a producirse una patología crónica por la inhalación del cloro, ni un agravamiento del asma, aunque sí la posible aparición de crisis de disnea en condiciones muy determinadas.
En principio, si las condiciones de la piscina se mantienen dentro de la ley o de un rango de normalidad adecuado y si se mantiene un control periódico de la piscina y de la ventilación del recinto donde se halla, salvo situaciones excepcionales la seguridad del paciente con asma en el ámbito de la piscina no es diferente al de cualquier otro ser humano. Manteniendo las normas higiénico-terapéuticas del AIE se evitará cualquier situación desagradable.
En definitiva la natación es uno de los deportes más indicados para pacientes con asma. Al respecto se debe mencionar que cuando se habla de natación no debe asociarse a nadar de un lado a otro de la piscina de una forma monótona y aburrida. La iniciación en otros deportes como la natación sincronizada, los saltos o la práctica del waterpolo ofrecen objetivos a corto plazo muy estimulantes, además de los muchos juegos que conocen los monitores de natación y que facilitan la adherencia del niño a las actividades acuáticas. Pero dado que no a todos gusta el agua recomendarse el ejercicio, el deporte, el juego que al paciente le atraiga más.
Ese será con toda seguridad en el que pondrá más interés en desenvolverse y hallará los recursos necesarios para sobrellevar su enfermedad. Nuestra labor será orientarle, cuidarle y animarle en cada caso de forma individualizada. Somos uno de los eslabones más importantes en el futuro del niño con asma y no podemos renunciar a nuestra porción de responsabilidades.
En algunos casos de hiperreactividad en los bronquios el deportista puede no tener nunca ninguna molestia, pero su disposición bronquial hace que en las condiciones ambientales de polución mencionadas anteriormente responda como un asmático. Por otra parte este deportista puede tener ciertos síntomas leves de ahogo, tos o sensación de opresión en el pecho si hace un ejercicio intenso en unas condiciones que potencian la hiperreactividad de sus bronquios como puede ser un catarro respiratorio o un clima muy frío y seco.
Los polucionantes ambientales pueden afectar el rendimiento físico del deportista, sobre todo de aquellos que son asmáticos o que padecen cierta hipersensibilidad de su aparato respiratorio ante este tipo de irritantes. Ante la duda de si se padecen o no los síntomas comentados se deben consultar al médico de la federación o del equipo o un especialista y nunca administrarse medicamentos para aliviarlos por cuenta de uno mismo. Aunque hay varias razones la principal es por velar por la salud del individuo.
En segundo lugar y en relación a la carrera deportiva se debe conocer que sólo están permitidas algunas de las medicaciones para el asma y de ellas la mayoría requieren la presentación de la notificación médica para que no sean consideradas dopaje.
Bibliografia
-
ABOY LAFUENTE, ADORACIÓN (2004). Asma y escuela. Consejería de sanidad y consumo de la comunidad de Madrid.
-
CORVALÁN, A.H. Y CATIVELLY, S. (1995). Actividades Físicas Adaptadas al niño Asmático. Actas Congreso Científico Olímpico. I.A.D. Málaga.
-
MOLINA GARCÍA, Mª DOLORES (2004): Actividad física, salud y hábitos de vida saludable. ANPE. España.
 |

Búsqueda personalizada
|
|---|---|
|
EFDeportes.com, Revista
Digital · Año 16 · N° 165 | Buenos Aires,
Febrero de 2012 |
|