
|
|||
|---|---|---|---|
|
|
Efeito do exercício físico sobre o estado inflamatório de diabéticos Efecto del ejercicio físico sobre el estado inflamatorio de los diabéticos |
|
|
|
Graduado em Educação Física (UNOESC) Especialista em Fisiologia do Exercício Aplicada (UNIGRANRIO) Mestre em Ciências do Movimento Humano (UNICSUL) |
Msc. Maicon Fabrício Belotto (Brasil) |
|
|
|
Resumo O presente trabalho procurou mostrar o motivo pelo qual o diabético tem sido considerado um inflamado constante e como o exercício físico pode reverter esse quadro clinico melhorando a expectativa e a qualidade de vida dos mesmos. Foi realizada uma revisão de literatura buscando identificar os trabalhos mais relevantes relacionados com o assunto. É conhecido em partes que a pratica regular de exercício físico de intensidade moderada exerce efeitos positivos sobre o sistema imunológico do ser humano, contribuindo no combate de inúmeras doenças crônicas. Palavras Chaves: Exercício Físico, Inflamação, Sistema imunológico.
|
|||
|
|
EFDeportes.com, Revista Digital. Buenos Aires, Año 16, Nº 159, Agosto de 2011. http://www.efdeportes.com |
|
|
1 / 1
Introdução
O diabetes mellitus é um dos principais problemas de saúde publica mundial devido à alta incidência de morbidade e mortalidade associadas à doença. Segundo a Organização Mundial de Saúde, estima-se que existam cerca de 180 milhões de pessoas com diabetes no mundo sendo que este número poderá dobrar até 2030 (WHO, 2006). Morrem por ano 3,2 milhões de diabéticos no mundo e isso tudo sem falar dos grandes gastos gerados ao poder público (OMS, 2009).
No Brasil já são 4,5 milhões de portadores de diabetes, podendo chegar à faixa dos 11,3 milhões até o ano de 2030. Só no ano de 2007, foram registradas 126 mil internações de diabéticos pelo Sistema Único de Saúde (SUS), o que representou um gasto de 40 milhões aos cofres públicos. O tratamento de cada diabético custa em média mil e novecentos reais por ano para o governo brasileiro (OMS, 2009).
Diabéticos apresentam um estado inflamatório sub-clínico constante, fato que está diretamente correlacionado com a instalação e progressão das complicações crônicas da doença (ADAMIEC; MLYNCZAK, 2007; HATANAKA et al, 2006; HREIDARSSON, 1981; HATANAKA et al 2007; PIRART, 1984; NAVARO; FERNÁNDEZ, 2006; FERREIRA et al, 1998).
O exercício físico de intensidade moderada é indicado com finalidade terapêutica e preventiva em uma série de condições patológicas, incluindo o diabetes mellitus. Além dos benefícios metabólicos e cardiovasculares, o exercício de moderada intensidade, quando praticado com regularidade melhora a capacidade de resposta das células do sistema imune em pessoas saudáveis (NIEMAN et al, 1990). Adicionalmente, o exercício físico moderado apresenta a capacidade de controlar a ativação de células do sistema imune como neutrófilos macrófagos e linfócitos (HAYES; KRISKA, 2008; DIPENTA; GREEN; MURPHY, 2007).
Resposta inflamação
A resposta imunológica representa uma complexa reação do organismo frente ao contato com substâncias antigênicas, visando o combate ao agente agressor, seja ele um vírus, bactéria, toxina ou outra substância estranha qualquer (SCHULENBURG et al, 2004).
No entanto, a resposta inflamatória celular é um mecanismo pelo qual o organismo se defende contra infecções e repara danos teciduais. Porém, se a inflamação persistir, esta pode causar danos ao hospedeiro (GOLDSBY et al, 2000).
Algumas citocinas caracterizam a inflamação. Citocinas são proteínas solúveis produzidas e liberadas por células do sistema imune, são importantes mediadores da resposta imune, atuando como substâncias comunicadoras. Durante a fase aguda, células inflamatórias que se acumulam no sítio inflamatório produzem uma série destes mediadores que são capazes de induzir inúmeras respostas celulares contribuindo com a regulação sistêmica e local (LIU; DJEU, 1995; HENDERSON et al, 1996; ABBAS; LICHTMAN, 1998).
Uma classificação usual para citocinas é a classificação de acordo com a função: ou seja, pró-inflamatórias ou anti-inflamatórias. Sendo as citocinas pró-inflamatórias aquelas que induzem/aumentam o processo inflamatório como: interleucina-1β (IL-1β), interleucina-6 (IL-6), interleucina-8 (IL-8) fator de necrose tumoral (TNF-α), interferons (IFN), interleucina-2 (IL-2) e quimiocinas (SMITH, 2000; MOLDOVEANU et al, 2001). As citocinas anti-inflamatórias têm como característica sinalizar a diminuição do processo agudo inflamatório, podendo ser citadas: a interleucina-4 (IL-4), interleucina-10 (IL-10), interleucina-13 (IL-13), assim como, o receptor antagonista da IL-1 (IL-1ra) (SMITH, 2000). Responsáveis por regular a inflamação pela restrição da produção de citocinas pró-inflamatórias e aumentarem a expressão dos receptores solúveis assim como, o receptor antagonista da IL-1 (IL-1ra) (SMITH, 2000; MOLDOVEANU et al, 2001).
A IL-6 em especial é uma citocina imuno-moduladora com ação pró-inflamatória e endócrina. O tecido adiposo (preferencialmente a gordura visceral) é a principal fonte de IL-6 circulantes nos estados não inflamatórios (PRINS, 2002; FANTUZZI, 2005). IL-6 tem efeito pró-inflamatório em respostas agudas e em algumas doenças crônicas como diabetes e obesidade.
A interleucina 6 também é considerada a primeira citocina liberada durante a contração muscular, antecedendo o aparecimento de outras citocinas antiinflamatórias como IL-1ra e IL-10 (Figura 1) (PETERSEN; PEDERSEN, 2005).
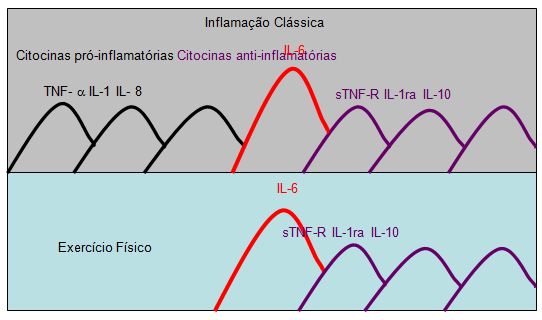
Figura 1. Efeito anti-inflamatório da IL-6 durante o exercício físico. Nas primeiras horas de uma inflamação clássica ocorre liberação das citocinas pró-inflamatória que é
rapidamente controlada pela liberação de citocinas antiinflamatórias, resolvendo o processo inflamatório. Durante o exercício físico ocorre liberação de IL-6 pelas
fibras musculares de forma independente do TNF-a. Assim a IL-6 estimula o aparecimento de citocinas antiinflamatórias (PETERSEN; PEDERSEN, 2005).
Diabetes Mellitus e a Inflamação
Pacientes diabéticos apresentam altos índices de mortalidades e morbidades, não somente devido ao aparecimento de lesões crônicas, mas também devido ao fato de serem mais susceptíveis a infecções. Existe forte correlação entre susceptibilidade a infecções e controle glicêmico, portanto a falta de controle glicêmico com presença da cetoacidose está intimamente associada com a baixa resistência a infecções devidas em parte à deficiência nas funções de leucócitos (SUDHIR et al, 1983; TENNENBERG et al, 1999).
A inflamação crônica contribui no desenvolvimento de doenças crônicas do diabetes tipo II (PICKUP; CROOK, 1998) e é também considerada a chave para o desenvolvimento da resistência a insulina por aumentar os níveis de TNF-α, conhecido como uma citocina pró-inflamatória que inibi parcialmente a ação da insulina (DANDONA et al, 2004).
De fato diabéticos apresentam altas concentrações plasmáticas de citocinas pró-inflamatorias (PIRART, 1984; NAVARO; MORA-FERNÁNDEZ, 2006ab; ADAMIEC; OFICJALSKA-MLYNCZAK, 2007; GACKA et al, 2008; FESTA, 2000; GALASSETTI, 2006; GIUGLIANO et al, 1996; GUSTAVSSON et al, 2008, HATANAKA et al, 2006) e da proteína de fase aguda Amilóide Sérica A (KADOGLOU, et al, 2007; HATANAKA et al, 2007 ). Estas citocinas/proteínas podem ser produzidas pelo tecido adiposo (COPPACK, 2001) e em parte podem ser originadas de leucócitos (HATANAKA et al, 2006), e também por células T.
A excessiva produção de citocinas pode causar morte celular, o aumento na produção de citocinas nos diabéticos é responsável pela inapropriada ativação do estado inflamatório e pode contribuir para aumentar a suscetibilidade de microrganismos invasivos (HATANAKA, et al, 2006).
Segundo Hatanaka et al (2007), neutrófilos e monócitos de pacientes diabéticos tem alterada produção de citocinas pró-inflamatória: IL-8, TNF-α e IL-1β podendo essas afetar o processo inflamatório. As funções de neutrófilos também são alteradas em diabéticos (MARHOFFER et al, 1994). Resultando em uma série de alterações como, por exemplo, dificuldade no processo de cicatrização de feridas (BRUNNER; BLAKUTNY, 2004), o que os tornam mais susceptível ao desenvolvimento de úlceras, podendo resultar em amputação do membro (JEFFCOATE; HARDING, 2003).
A alta produção de citocinas pró-inflamatórias em pacientes diabéticos tem sido responsável pela caracterização do estado inflamatório, provando ser negativo, pois a predominância desse estado inflamatório está correlacionada com o desenvolvimento das complicações crônicas do diabetes.
É conhecido que a hiperglicemia induz estresse oxidativo e dano tecidual, particularmente nas paredes vasculares (GIUGLIANO et al, 1996). Diabéticos apresentam aumento de citocinas pró-inflamatória na circulação e conseqüentemente ativada fagocitose com capacidade de ingerir microorganismos. Esse processo pode ser desencadeado no diabético mesmo sem a presença de infecção, essa anormal produção de citocinas juntamente com o estresse oxidativo, tem mostrado ser a principal responsável por lesar vasos sanguíneos e artérias causando as diferentes complicações crônicas conhecidas no diabetes (NAVARRO; MORA-FERNÁNDEZ, 2006; GUSTAVSSON et al, 2008; HATANAKA et al, 2007).
Exercício Físico e Diabetes Mellitus
O exercício físico provoca alterações funcionais no sistema imunológico, melhorando ou reduzindo a função imune dependendo da freqüência, duração e intensidade na qual é realizado (MEYER et al, 2001; NIEMAN, 1994).
Estudos vêm demonstrando que o exercício físico moderado (<60% do VO2 máximo) está relacionado ao aumento da resposta dos mecanismos de defesa orgânica, enquanto que o exercício físico mais intenso e prolongado (>65% do VO2 máximo) a diminui, assim como o sistema de reparo (CANNON et al, 1993; NIEMAN et al, 1990).
O exercício físico reduz os riscos de doenças coronárias por melhorar marcadores inflamatórios. Petersen e Pedersen (2005), em sua revisão de literatura mostram que o exercício pode ajudar a mobilizar células do sistema imune, aumentando os níveis circulatórios de citocinas anti-inflamatórias com capacidade inibitórias de citocinas pró-iflamatórias.
A contração da fibra muscular produz e libera IL-6, induzindo vários efeitos metabólicos. Entre esses o aumento da circulação de lipídios, estimulando a lipólise bem como a oxidação de gordura, também está envolvido na homeostase da glicose durante o exercício. Essa citocina tem forte efeito pró e anti-inflamatório, seguindo a liberação da IL-6 temos a IL-1, IL-10 e sTNF-R que inibi a ação de TNF-α, responsável por promover resistência á insulina (FISCHER, 2006; PETERSEN; PEDERSEN, 2005).
No entanto, a IL-6 é a primeira citocina presente na circulação durante o exercício que precede o aparecimento de outras citocinas anti-inflamatórias responsáveis por inibir citocinas pró-inflamatórias, exercendo efeito inclusive em outros órgãos do corpo. Essas miocinas produzidas pelo músculo esquelético estão intimamente envolvidas na promoção da saúde ao nosso organismo, por esse motivo o exercício físico apresenta importante papel sobre a proteção contra doenças associada a um estado inflamatório anormal assim como doenças cardivasculares, diabetes tipo II, câncer entre outras síndromes metabólicas (FISCHER, 2006; PETERSEN; PEDERSEN, 2006; PERDERSEN 2007). Em particular, o efeito do exercício físico em longo prazo pode ser explicado em parte pelo efeito anti-inflamatório do exercício agudo, sendo mediado pela produção de IL-6 derivada do músculo esquelético.
O exercício regular pode ser apresentado como um protetor contra doenças relacionadas ao estado inflamatório anormal. A melhora tem sido avaliada pela modulação de marcadores inflamatórios (RIBEIRO et al, 2008). Em longo prazo o exercício pode ser proposto como terapia para reduzir inflamações crônicas. No entanto, as respostas a longo-prazo do exercício físico, são resultantes das respostas agudas.
Até então o exercício físico regular era recomendado para pacientes diabéticos em razão dos efeitos benéficos sobre o controle metabólico, sendo eficiente no controle glicêmico de diabéticos, melhorando a sensibilidade à insulina (CASTANEDA et al, 2002) e contribuindo para a redução de complicações decorrentes do diabetes. Adicionalmente combate o diabetes tipo 2 e doenças cardiovasculares (OZKAYA et al, 2007).
Diabetes está associado com prejudicial resposta inflamatória sistêmica refletida por elevado nível de várias citocinas pró-inflamatórias (HATANAKA et al, 2006), estando essas intimamente relacionada com o desenvolvimento das complicações crônicas do diabetes. Hoje temos notado que o exercício aeróbico produz efeito anti-inflamatório em ratos diabéticos com sobre peso reduzindo a inflamação (LEMOS et al, 2009). Outros trabalhos tem nos mostrado que o exercício físico pode modular a inflamação, produzindo resposta anti-inflamatória sobre o organismo (FISCHER, 2006), inclusive na condição do diabetes mellitus (BELOTTO et al, 2010).
O efeito anti-inflamatório do exercício físico se dá pela diminuição das concentrações plasmáticas de citocinas pró-inflamatórias. Esse efeito benéfico tem-se averiguado em pacientes com diabetes mellitus Tipo 2 (KADOGLOU et al, 2007).
Oberbach et al (2008), relatou que 12 meses de exercício físico aeróbico foi capaz de diminuir significativamente as concentrações de citocinas pró-inflamatórias. Nesse mesmo estudo concluíram que as variações genéticas no gene da IL-6 poderiam determinar os níveis de IL-6 em resposta ao exercício á longo prazo. Sugerindo assim, que fatores genéticos são importantes determinantes da resposta anti-inflamatóra do exercício físico (OBERBACH et al, 2008).
Quando praticado com regularidade o exercício aeróbico inibe a produção de citocinas pró-inflamatórias, assim como o TNF-α e produz citocinas anti-inflamatórias proporcionando efeitos benéficos a saúde (PEDERSEN, 2007).
Conclui-se que o exercício físico moderado produz efeito anti-inflamatório em diabéticos podendo afastar a instalação e progressão de futuras complicações crônicas conhecidas no diabetes, por modular a produção e liberação de citocinas pró-inflamatórias, sendo essas responsáveis em parte por causar micro e macro lesão vascular no diabético.
Referencias bibliográficas
-
Abbas AK, Lichtman AH, Pober JS. Citocinas em imunologia celular e molecular. Local:Ed Revinter Ltda; 1998. p. 253-76.
-
Adamiec J, Oficjalska-Mlynczak J. Contribution of selected cellular adhesion molecules and proinflammatory cytokines in the pathogenesis of proliferative diabetic retinopathy. Przegl Lek. 2007;64:389-92.
-
Belotto MF, Magdalon J, Rodrigues HG, Vinolo MAR, Curi R, Pithon-Curi TC, Hatanaka E. Moderate exercise improves leucocyte function and decreases inflammation in diabetes. Clin Exp Immunol. 2010;162:237-243.
-
Brunner G, Blakutny R. Extracellular regulation of TGF-B activity in wound repair: growth factor latency as a sensor mechanism for injury. Throm Haemost. 2004;92:253-261.
-
Cannon JG. Exercise and resistance to infection. J Appl Physiol. 1993;74:973-981.
-
Castaneda C, Layne LE, Orians LM, Gordon PL, Walsmith J, Foldvari M, et al. A randomized controlled trial of resistance exercise training to improve glycemic control in older adults with type 2 diabetes. Diabetes Care. 2002;25:2335-41.
-
Coppack SW. Pro-inflammatory cytokines and adipose tissue. Proc Nutr Soc. 2001;60:349–356.
-
Dandona P, Aljada A, Bandyopadhyay A. Inflammation: the link between insulin resistance, obesity and diabetes. Trends Immunol. 2004;25:4–7.
-
Dipenta JM, Green-Johnson JM, Murphy RJL. Type 2 diabetes mellitus; resistence training and innate immunity: is there a common link? Appl Physiol Nutr Metab. 2007; 32:1025-1035.
-
Fantuzzi G. Adipose tissue, adipokines, and inflammation. J Allergy Clin Immuno. 2005; 115:911-919.
-
Ferreira SR, Cesarini PR, Vivolo MA, Zanella MT. Abnormal nocturnal blood pressure fall in normotensive adolescents with insulin-dependent diabetes is ameliorated following glycemic improvement. Braz J Med Biol Res. 1998; 31:523-528.
-
Festa A, D’Agostino JR, Williams K, Karter AJ, Mayer-Davis EJ, Tracy RP, Haffner SM. The relation of body fat mass and distribution to marker of chronic inflammation. Int J Obes. 2000;25:1407-15.
-
Festa A, D’Agostino R Jr, Howard G, Mykkanen L, Tracy RP, Haffner SM. Chronic subclinical inflammation as part of the insulin resistence syndrome: the Insulin Resistence Atherosclerosis Study (IRAS). Circulation. 2000;102:42-47.
-
Fischer PC. Interleukin-6 in acute exercise and training: whats is the biological relevance? Exerc Immunol. 2006; 12:6-33.
-
Giugliano D, Ceriello A, Paolisso G. Oxidative stress and diabetic vascular complications. Diabetes Care. 1996; 19:257-67.
-
Goldsby RA, Kindt TJ, Osborn B.A. Cells and organs of the immune system. In: Immunology. Ed Kubi. 2000; 44-45.
-
Gustavsson C, Agardh CD, Hagert P, Agardh E. Inflammatory markers in nondiabetic and diabetic rat retinas exposed to ischemia followed by reperfusion. Retina. 2008; 4:645-52.
-
Harris TB, Savage PJ, Tell GS, Haan M, Kumanyika S, Lynch JC. Carrying the burden of cardiovascular risk in old age: associations of weight and weight change with prevalent cardiovascular disease, risk factors, and health status in the Cardiovascular Health Study. Am J Clin Nutr. 1997;66:837–844.
-
Hatanaka E, Monteagudo PT, Marrocos MSM, Campa A. Interaction between serum amyloid A and leukocytes-A possible role in the progression of vascular complications in diabetes. Immunol Lett. 2007;108:160–166.
-
Hatanaka E, Monteagudo PT, Marrocos MSM, Campa A. Neutrophils and monocytes as potentially important sources of proinflammatory cytokines in diabetes.Journal compilation. Clin Ex Immunol. 2006;146:443–447.
-
Hayes C, Kriska A. Role of Physical Activity in Diabetes. J Am Diet Assoc. 2008;108:19-23.
-
Henderson B, Poole S, Wilson M. Bacterial modulins: a novel class of virulence factors which cause host tissue pathology by inducing cytokine synthesis. Microbiol Rev. 1996;60:316-341.
-
Jeffcoate W.J, Harding KG. Diabetic foot ulcers. Lancet. 2003;361:1545-1551.
-
Kadoglou NP, Iliadis F, Angelopoulou N, Perrea D, Ampatzidis G, Liapis CD, Alevizos M. The anti-inflammatory effects of exercise training in patients with type 2 diabetes mellitus. Eur J Cardiovasc Prev Rehabil. 2007;14:837-43.
-
Lemos ET, Reis F, Baptista S, Pinto R, Sepodes B, Vala H, Rocha-Pereira P, Silva GC et al. Exercise training decreases proinflammatory profile in Zucker diabetic (type 2) fatty rats. Nutrition. 2009;25:330–339.
-
Liu HL, Djeu JY. Role of cytokines in neutrophil functions. In: Aggarwal BB, Puri R. Human cytokines: their role in disease and therapy. Science. 1995;71-86.
-
Marhoffer W, Stein M, Schleinkofer L, Federlin K. Monitoring of polymorphonuclear leukocyte functions in diabetes mellitus: a comparative study of conventional radiometric function tests and low-light imaging systems. J Biolumin Chemilumin. 1994;9:165-170.
-
Meyer T, Gabriel HH, Ratz M, Muller HJ, Kindermann W. Anaerobic exercise induces moderate acute phase response. Med Sci Sports Exerc. 2001;33:549–555.
-
Moldoveanu A, Shephard R, Shek P. The cytokine response to physical activity and training. Sports Med. 2001;31:115-144.
-
Navarro JF, Mora-Fernández C. Diabetes, inflammation, proinflammatory cytokines, and diabetic nephropathy. Scientific World Journal. 2006a;9:908-17.
-
Navarro JF, Mora-Fernández C. The role of TNF-a in diabetic nephropathy: Pathogenic and therapeutic implications. Cytok Growth Factor Rev. 2006b;17:441–450.
-
Nieman DC, Johanssen LM, Lee JW, Arabatzis K. Infections episodes in runners before and after the Los Angeles Marathon. J Sports Med Phys Fitness. 1990;30:316-328.
-
Nieman DC, Nehlsen CSL, Markoff PA, Balk Lamberton AJ, Yang H Chritton DB, Lee JE Arabatzis K. The effects of moderate exercise training on natural
-
Nieman DC. Exercise, infection, and immunity. Int J Sports Med. 1994;15:131–141.
-
Oberbach A, Lehmann S, Kirsch K, Krist J, Sonnabend M, Linke A, Tönjes A, Stumvoll M, Blüher M, Kovacs P. Long-term exercise training decreases interleukin-6 (IL-6) serum levels in subjects with impaired glucose tolerance: effect of the -174G/C variant in IL-6 gene. Eur J Endocrinol. 2008;159:129-36.
-
OMS (Organização Mundial de Saúde) Diabetes Mellitus. Disponível em: http://www.crmariocovas.sp.gov.br/noticia.php?it=5220. Maio 2009. Acesso em:25 maio de 2009.
-
Ozkaya YG, Agar A, Hacioglu G, Yargicoglu P. Exercise Improves Visual Déficits Tested by Visual Evoked Pontentials in Streptozotocin-Induced Diabetic Rats. Tohoku J Exp Med. 2007;213:313-321.
-
Pedersen BK. IL-6 signalling in exercise and disease. Biochem Soc Trans. 2007;35:1295-7.
-
Perk J, Veress G. Cardiac rehabilitation: applying exercise physiology in clinical practice. Eur J Appl Physiol. 2000;83:457-62.
-
Petersen AMW, Pedersen BK. The anti-inflammatory effect of exercise. J Appl Physiol. 2005;98:1154-1162.
-
Petersen AMW, Perdersen BK. The role of IL-6 in mediating the anti-inflammatory effects of exercise. J Physiol Pharmacol. 2006;10:43-51.
-
Petersen BK. The anti-inflammatory effect of exercise: its role in diabetes and cardiovascular disease control. Essays Biochem. 2006;42:105-17.
-
Pickup JC, Crook MA. Is type II diabetes mellitus a disease of the innate immune system? Diabetologia. 1998;41:1241–8.
-
Pirart J. Glycacemic control and prevention of complications. Minerva Endocrinol. 1984;9:55-58.
-
Prins JB. Adipose tissue as an endocrine organ. Best Pract Res Clin Endocrinol Metab. 2002;16:639-651.
-
Ribeiro ICD, Iborra RT, Neves MQTS, Lottenberg AS, Charf AM, Nunes VS, Negrão CE, Nakandakare ER et al. HDL Atheroprotection by Aerobic Exercise Training in Type 2 Diabetes Mellitus. Med Sci Sports Exerc. 2008;40:779–786.
-
Schulenburg H, Kurz CL, Ewbank JJ. Evolution of the innate immune system: the worm perspective. Immunol Rev. 2004;198:36-58.
-
Smith LL. Cytokine hypothesis of overtraining: a physiological adaptation to excessive stress? Med Sci Sports Exerc. 2000;32:317-331.
-
Sudhir V, Wallin JD, Eilen SD. Chemiluminescence and superoxide anion production by leukocytes from diabetic patients. J Clin endocrinol Metab. 1983;57:402-409.
-
Tennenberg SD, Finkenauer R, Dwivedi A. Absence of lipopolysaccharide-induced inhibition of neutrophil apoptosis in patients with diabetes. Arch Surg. 1999;134:1229-1234.
-
WHO (World Health Organization) Diabetes Mellitus. Fact sheets, nº 312, 2006. Disponível em: http://www.who.int/mediacentre/factsheets/fs312/en/index.html. Setembro 2006. Acesso em: 29 julho de 2008.
Outros artigos em Portugués
 |

Búsqueda personalizada
|
|---|---|
|
EFDeportes.com, Revista Digital · Año 16 · N° 159 | Buenos Aires,
Agosto de 2011 |
|