
|
|||
|---|---|---|---|
|
|
C.A.D.A.S.I.L. y obesidad. Propuestas para una mejora de la calidad de vida |
|
|
|
Maestro, especialista en Educación Física, Licenciado en Antropología Social y Cultural, Licenciado en Ciencias de la Actividad Física y Deporte por la Universidad de Alcalá de Henares |
Emilio Franco Serrano (España) |
|
|
|
Resumen Este trabajo aborda una visión generalizada de la patología denominada C.A.D.A.S.I.L. en conjunción con la Obesidad. Presenta las causas y efectos de dicha enfermedad genética y las recomendaciones para tratar de alargar el ciclo vital, así como la mejora de la calidad de vida de las personas que lo padecen, intentando alcanzar el concepto de salud activa. Palabras clave: Patología. Obesidad. Calidad de Vida. Hábitos saludables. Enfermedades crónicas. Ictus. Prescripción de ejercicio. Salud activa.
|
|||
|
|
EFDeportes.com, Revista Digital. Buenos Aires, Año 16, Nº 155, Abril de 2011. http://www.efdeportes.com/ |
|
|
1 / 1
1. Introducción
Diferentes enfermedades degenerativas crónicas o enfermedades crónicas trasmisibles (ECT) o no transmisibles (ECNT), están incluidas en las listas de las principales causas de muerte en el mundo, sobre todo en los países desarrollados y en muchos en vías de desarrollo, que presentan indicadores de salud de países desarrollados.
Entre estas patologías se encuentran las enfermedades del corazón, el cáncer, las enfermedades cerebrovasculares, la diabetes mellitus, la obesidad, la hipertensión arterial y la dislipidemia; que están relacionadas con alteraciones genéticas, así como con un estilo de vida no saludable, con la interacción con el medio ambiente y con la intervención del sistema de salud.
En todas esas enfermedades y en otras crónicas no transmisibles, el estrés oxidativo metabólico (EOM) participa en el proceso patológico.
Hay ciertos factores (tabaquismo, malos hábitos de alimentación, sedentarismo, etc...) que no solo colaboran en la aparición de la enfermedad en cuestión, sino que su presencia crónica genera nuevas complicaciones y una mala calidad de vida de la persona afectada.
Para afrontar las ECNT, ECT y el EOM son necesarios un estilo de vida saludable, una buena intervención del sistema de salud y de los diferentes factores del estado y de la sociedad, para estimular y mantener el estilo de vida saludable y la efectividad de la atención de la salud pública.
Por todo esto son imprescindibles y necesarias medidas efectivas de educación, promoción, prevención, curación, corrección y rehabilitación, para enfrentar los principales determinantes y los factores de riesgo de las ECT y ECNT.
Para ello queremos, antes de seguir, recordar algunos conceptos:
-
Concepto de riesgo: es la probabilidad de que suceda un evento, daño, enfermedad o muerte, sobre circunstancias específicas que puede expresarse en términos cuantitativos y cualitativos. Es el peligro de sufrir un daño en un momento dado.
-
Concepto de factores de riesgo: es el conjunto de elementos, situaciones, fenómenos desfavorables de los cuales depende la probabilidad, de variada naturaleza, de que se desarrolle un daño a la salud en determinadas personas en un lugar y tiempo dado. Se clasifican por tiempo de exposición, naturaleza endógena y naturaleza exógena.
Como principales determinantes y factores de riesgo de las enfermedades en general, tanto para las no transmisibles (ECNT) como las transmisibles (ECT), podemos indicar las siguientes:
A. Estilo o modo de vida (50%)
-
Tabaquismo; incluso ser fumador pasivo.
-
Alimentación no saludable.
-
Sedentarismo.
-
Consumo de alcohol.
-
Condiciones nocivas de trabajo.
-
Estrés patógeno.
-
Malas condiciones de vida.
-
Inestabilidad o problema familiar.
-
Consumo indebido de medicamentos.
-
Adicción a sustancias psicotrópicas, alucinógenas y drogas.
-
Soledad.
-
Muchos hijos.
-
Bajo nivel cultural.
-
Alto nivel de urbanización.
B. Biogenéticos o hereditarios (20%)
-
Predisposición a enfermedades degenerativas.
-
Posibilidad de desencadenar enfermedades hereditarias.
C. Medio ambiente (20%)
-
Contaminación del aire, agua y suelo.
-
Problemas físicos, químicos, biológicos o psicosociales, entre otros, del medio ambiente.
-
Cambios bruscos de fenómenos atmosféricos.
-
Radiaciones.
D. Salud pública (10%)
-
Deficiencia de las medidas profilácticas (educación, promoción y prevención).
-
Baja calidad de la asistencia médica.
-
Asistencia médica no oportuna.
-
Pobre acceso a distintos tipos de asistencia médica.
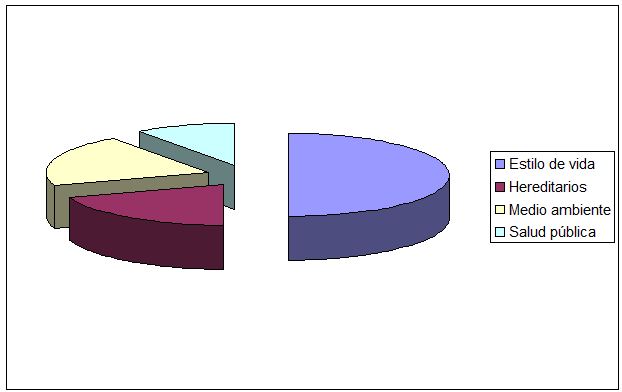
Principales determinantes y factores de riesgo de diferentes enfermedades
2. C.A.D.A.S.I.L.
La Arteriopatía cerebral autosómica dominante con infartos subcorticales y leucoencefalopatía, más conocida por sus acrónimo CADASIL (en inglés), es una enfermedad de las arterias menores del cerebro, que produce diversos infartos en sus partes más profundas. A diferencia de la corteza cerebral, que es gris, las partes profundas que sufren los daños están constituidas por una sustancia blanca (de ahí Leucoencefalopatía).
Es una enfermedad hereditaria, transmitida directamente de padres a hijos, aunque sólo el 50% de los hijos de un enfermo heredan la enfermedad.
Los primeros síntomas pueden aparecer alrededor de los 20 años de edad, pero el lento desarrollo de la enfermedad provoca un lapso temporal, de varios años, hasta la aparición de síntomas graves como la demencia.
La enfermedad suele manifestarse por medio de accidentes isquémicos transitorios, que suelen aparecer entre los 40 y los 50 años de edad. Los daños en el cerebro se manifiestan de diversas formas, desde dolores de cabeza muy intensos (migraña) y parálisis de alguna parte del cuerpo, hasta pérdida de la memoria y demencia. Por la poca experiencia que se tiene, la enfermedad suele conducir a la muerte en un periodo aproximado de unos 20 años (Chabriat et al, 1995).
2.1. Fisiopatología
La patología causante de CADASIL es la degeneración progresiva de las células musculares lisas en los vasos sanguíneos. Ciertas mutaciones del gen Notch 3 (en el brazo corto del cromosoma 19) causan una acumulación de la proteína Notch 3 en la membrana plasmática de las citadas células musculares, tanto en los vasos sanguíneos del cerebro como fuera de él. La acumulación de material granuloso osmiófilo (GOM) en la capa media de las arterias cerebrales de pequeño y mediano calibre conduce al estrechamiento progresivo de los vasos sanguíneos.
Curiosamente, el gen Notch 3 se encuentra en el mismo locus que el gen responsable de la migraña hemiplégica familiar.
2.2. Características clínicas
Los cuatro síntomas más importantes que se tienen identificados, de CADASIL, son la migraña con aura, los infartos subcorticales recurrentes, los síntomas psiquiátricos con declive cognitivo y la demencia.
Los ataques de migraña pueden iniciarse incluso antes de los 10 años de edad, pero más frecuentemente durante la tercera década. El primer ataque isquémico varía ampliamente entre los 28 y los 60 años de edad. La muerte se produce aproximadamente 20 años después de la aparición de los síntomas (Chabriat et al, 1995).
2.3. Historia de la patología
La existencia de una demencia vascular familiar es conocida desde hace tiempo. En 1955, Van Bogaert describió casos de demencia vascular aparentemente hereditaria. En 1977, Sourander y Walinder describieron una enfermedad cardiovascular de herencia autosómica dominante, caracterizada por ictus de repetición y demencia, a la que denominaron demencia multiinfarto hereditaria.
De forma casi simultanea, Stevens et al, describieron una entidad similar en la que la demencia, aunque frecuente, no era una manifestación clínica constante, por lo que prefirieron el término encefalopatía vascular crónica familiar.
Diez años más tarde, Sonninen et al, retomaron el término demencia multiinfarto hereditaria para describir una familia de manifestaciones clínicas similares a las descritas por Sourander y Walinder, aunque de comienzo más tardío y curso más lento.
En 1991, Davous et al, consideraron que todas las aportaciones pertenecían a la misma enfermedad, a la que denominaron leucoencefalopatía arteriorpática familiar. En 1993, el grupo de Tournier-Laserve localizó el gen responsable de la enfermedad en el cromosoma 19 y propuso su denominación actual. En 1996, Joutel et al, identificaron el gen defectuoso, Notch 3. Gracias a todo esto se han descrito varias familias en España.
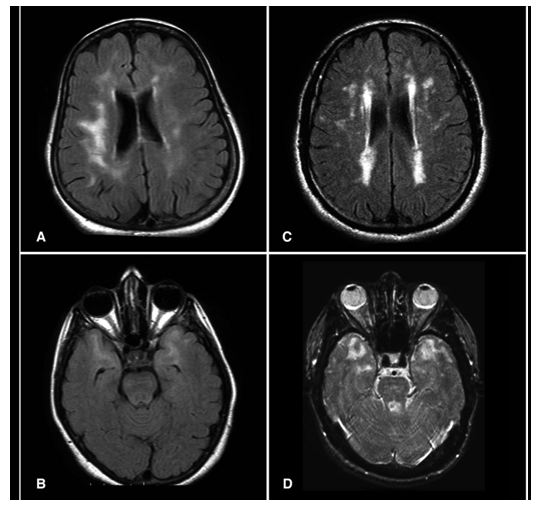
IRM1 del cerebro de pacientes con CADASIL mostrando lesiones múltiples
2.4. Diagnóstico
El método preferido de diagnóstico es la resonancia magnética (RM). Las lesiones detectables con este sistema se encuentran concentradas alrededor de los ganglios basales, la sustancia blanca periventricular y el puente de Varol; y son similares a las que se pueden observar en la enfermedad de Binswanger.
Las lesiones en la sustancia blanca suelen estar presentes también en individuos que sufren la mutación del gen en cuestión sin presentar síntomas (Tournier et al, 1993).
La enfermedad también se puede diagnosticar identificando la mutación en el gen Notch 3. Este método es, sin embargo, costoso y laborioso. Dado que CADASIL es una arteriopatía sistémica, los daños de los vasos sanguíneos pueden ser observados en arterias pequeñas y medianas.
Se ha sugerido un método de diagnóstico basado en la realización de biopsias de la piel; sin embargo la utilidad de este método está limitada por la escasa disponibilidad de un anticuerpo monoclonal necesario para el proceso de diagnóstico.
2.5. Formas de comienzo
En un 34% de los casos, el proceso se inicia con migraña, con frecuencia en la adolescencia. Un 36,5% de los pacientes comienza con episodios semejantes a ictus, a veces difíciles de distinguir de episodios de migraña con aura. Se suele cursar como un síndrome lacunar. La mayoría se recupera de forma completa en días o semanas.
Los episodios vasculares suelen recurrir en un 70% de los pacientes en dos o más ocasiones. En muy pocos casos el ictus es hemorrágico.
Un 15% de los pacientes comienza con manifestaciones psiquiátricas, como depresión, trastornos de conducta, irritabilidad, agresividad e incluso psicosis. En algunos casos el síndrome neuropsiquiátrico puede preceder en años al deterioro cognitivo. Estos síntomas se consideran secundarios a la enfermedad de la sustancia blanca.
La demencia como forma de comienzo sólo estuvo presente en el 10% de los casos. Puede instaurarse como un cuadro lentamente progresivo asociado a cambios de personalidad, psicosis y trastornos del afecto sin historia de acontecimientos cerebrovasculares.
2.6. Evolución
De forma casi invariable, el cuadro clínico, precedido o no por cefaleas severas de tipo migrañoso, se caracteriza por infartos lacunares subcorticales recurrentes que conducen a un síndrome seudobulbar con déficit cognitivos. Los estadios evolutivos propuestos por Verin se exponen a continuación.
Aunque existe una importante variabilidad, CADASIL reduce la supervivencia. La causa más frecuente suele ser un ictus, seguido de bronconeumonía. Según un estudio clínico evolutivo, las mujeres con CADASIL fallecen una media de 6 años más tarde que los varones.
|
|
Estadio I 20 – 40 años |
Estadio II 40 – 60 años |
Estadio III > 60 años |
|
Clínica |
Migraña (con o sin aura) |
Episodios de ictus y/o AIT, y trastorno neuropsiquiátrico |
Demencia subcortical |
|
IRM |
Lesiones delimitadas en sustancia blanca |
Lesiones coalescentes en sustancia blanca y bien delimitadas en ganglios basales |
Leucoencefalopatía difusa y múltiples lesiones bien delimitadas en ganglios basales |
2.7. Factores de riesgo vascular y otras enfermedades asociadas
No suelen existir factores de riesgo vascular. En una serie de 79 pacientes se encontró hipertensión arterial ligera en 11 casos (14%), dislipemia en 15 (19%), tabaquismo en 18 (22,8%), etilismo en 2 (2,5%), migraña común en 24 (20%), migraña con aura en 28 (23,5%), IAM2 en 10 (7,5%) y arteriopatía crónica en 3 (2,2%).
2.8. Tratamiento
En la actualidad no existe ningún tratamiento específico. En algunos casos se puede usar anticoagulantes para frenar la evolución de la enfermedad y ayudar a prevenir los infartos cerebrales.
Ningún tratamiento ha demostrado ser efectivo en CADASIL. Algunos fármacos vasculotrópicos, como la pentoxilina, efectivos sobre la microcirculación y que han resultado activos en la demencia multiinfarto, podrían ser recomendados. Suelen prescribirse antigregantes, aunque sus efectos no han sido evaluados.
Los antiagulantes probablemente están contraindicados, ya que algunos pacientes desarrollan hemorragia cerebral en fases terminales.
Un caso de CADASIL con migraña como síntoma clínico más relevante presentó un importante beneficio en el tratamiento con acetazolamida, y otro estudio ha demostrado un aumento significativo del FSC en un paciente con CADASIL tratado con este fármaco. Sin embargo, estos datos deben ser confirmados con otros pacientes.
3. Obesidad
Podemos definir la obesidad como el exceso de grasa corporal que se acumula en el cuerpo y el consecuente aumento del peso corporal. La obesidad es una enfermedad crónica que se trata mediante la dieta y programas de ejercicios, modificación de la conducta, medicamentos y, en casos extremos, cirugía. La obesidad es un factor de riesgo para las ECNT, como las enfermedades coronarias, la diabetes mellitus tipo 2, la hipertensión arterial, enfermedades cardiovasculares y ciertos tipos de cánceres, de ahí la importancia de tratarla adecuadamente y prevenirla.
En muchos países desarrollados el tratamiento de la obesidad y de sus complicaciones lleva a muchos estados a un coste elevado en el sector sanitario.
El Índice de Masa Corporal (IMC) es la formula más frecuente utilizada por los profesionales de la salud para determinar la relación peso/altura de la población. Es muy útil estudiar la circunferencia abdominal, el índice cintura/cadera y el porcentaje de grasa corporal. Un porcentaje de grasa elevado a nivel de abdomen se considera de alto riesgo de enfermedad cardiovascular y diabetes tipo 2.
3.1. Causas de la obesidad
En la obesidad, como en muchos otros aspectos del ser humano, incide de forma importante tanto los genes como el ambiente. Los pacientes obesos, generalmente, tienen un estilo de vida no saludable, con malos hábitos alimenticios y una vida muy sedentaria. Se ha comprobado que, en algunas ocasiones, la necesidad de comer repetidamente conlleva una ingestión exagerada de calorías, y es motivada por factores genéticos, muchas veces asociado a cuadros psicológicos.
Otra causa relacionada con la obesidad es la disminución del gasto energético, la cual puede ocurrir como consecuencia del sedentarismo, que es la causa principal o por un metabolismo basal bajo como ocurre con el hipotiroidismo.
La obesidad está asociada a diferentes causas endocrinas, manifestadas por hipotiroidismo, síndrome de Cushing, hipogonadismo, entre otras. Además se conoce que existe una predisposición genética hereditaria con el déficit de la hormona-proteína leptina, lo que conduce a una disminución de la adipoquinina a nivel de adenohipófisis, en el sistema nervioso central, siendo responsable de evitar la acumulación del tejido adiposo.
Desde hace algunos años se viene realizando investigaciones sobre los genes involucrados en la forma en que los adipositos acumulan las grasas, y en la manera, en que las células musculares consumen la energía. Para que los preadipocitos o células grasas inmaduras se transformen en adipositos maduros, capaces de almacenar los lípidos, es necesario que el receptor activador de la proliferación del peroxisoma gamma tipo 2 sea activado.
Se ha demostrado que el gen involucrado en el control de este receptor origina la diferenciación de los preadipocitos, y los capacita para el almacenamiento de grasa en los obesos. Esto también es un problema genético, y se considera que aproximadamente el 50% de los obesos tienen un defecto genético relacionado de una forma y otra a la leptina.
3.2. Obesidad exógena
Constituye una patología compleja, en la cual intervienen la sobrealimentación, el sedentarismo y los cambios metabólicos. Está relacionada con los hábitos y los estilos de vida no saludables. Un porcentaje importante de estos pacientes son portadores de trastornos psicoemocionales, en los cuales se pueden incluir estados depresivos o ansiedad, lo que en muchos casos provoca a que se ingiera alimentos constantemente. La obesidad exógena es la responsable del mayor número de obesos.
En la obesidad exógena existe un desequilibrio energético en exceso producido por el incremento en la ingestión calórica y/o reducción del gasto energético (producto del sedentarismo). La energía es almacenada en el organismo en forma de triglicéridos principalmente.
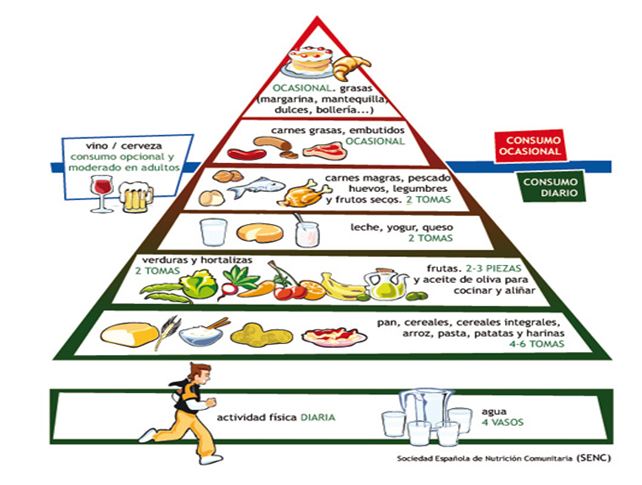
Pirámide de la alimentación, establecida por la Organización Mundial de la Salud (OMS).
3.3. Obesidad y nutrición
Para regular la nutrición en personas obesas se indican, normalmente, dietas hipocalóricas saludables, de forma equilibrada y personalizada, nunca menor de 1.200 calorías, y siempre teniendo en cuenta las características individuales de cada persona.
Es recomendable revisar la pirámide de alimentación establecida por la OMS, la cual hemos presentado con anterioridad. Una buena nutrición es la llave para la adopción de un estilo de vida saludable.
3.4. Obesidad y ejercicio
Está demostrado que el sedentarismo, a medio y largo plazo puede llevar primero al sobrepeso y, posteriormente, a la obesidad. Las personas que son obesas y sedentarias presentan grandes riesgos para la salud.
Los programas de ejercicios que aumentan la función cardiorespiratoria-metabólica son importantes para la prevención y el tratamiento de la obesidad y el sobrepeso.
De forma gradual en estas personas es bueno combinar los programas de ejercicio cardiorrespiratorio-metabólico con los de función músculo-esquelética de tipo isotónica.
Debemos recordar que el ejercicio aeróbico a una intensidad entre el 54 y el 70% de la FC Máx ejerce una acción para la mejora de la metabólica, regulando el peso corporal, disminuyendo, por ende, el IMC y la obesidad central, la insulinoresistencia, la intolerancia a los hidratos de carbono, así como mejorando o evitando las dislipidemias, la diabetes mellitus tipo 2, la hipertensión arterial (HTA) disminuyendo la incidencia de la cardiopatía isquémica (CI) y de las enfermedades cerebrovasculares.
Además queremos señalar algo muy específico en estas personas que es que la acción del ejercicio sobre la grasa abdominal consigue disminuirla al aumentar la sensibilidad a la insulina y prevenir la diabetes tipo 2.
Algunas de las afecciones asociadas a la obesidad o al sobrepeso, como el síndrome metabólico, pueden ser mejoradas mediante la utilización de la dieta y el ejercicio, incluso sin que el individuo disminuya su peso corporal.
Se ha demostrado que pacientes obesos y con sobrepeso que realizan actividad física de forma permanente y presentan una buena forma física, padecen menos enfermedades crónicas relacionadas con la obesidad, reduciendo el riesgo de muerte prematura, pese a que disminuyan muy poco peso corporal.
Además de esto, algunos entre ellos, poseen menos riesgo de mortalidad que las personas con peso normal e inactivo. En personas que tienen dificultad para alcanzar un IMC normal, pero que son prácticamente activos, a pesar de su condición de sobrepeso, no tendrán un IMC muy elevado y podrán alcanzar un VO2 Máx/kg normal (promedio) para su grado de edad y sexo.
Por lo general, no tienden a aumenta de peso con el paso de los años, a diferencia de personas obesas y con sobrepeso que tiendan al sedentarismo, y disminuye su porcentaje de grasa corporal, reduciendo además la obesidad central, con la disminución de la circunferencia abdominal.
La combinación de programas de función cardiorrespiratorio-metabólica y de la función músculo-esquelética, de tipo isotónica, es capaz de reducir el 10% de la grasa intraabdominal.
Seguir un programa sistemático de ejercicio para elevar la condición física, de carácter moderado-vigoroso disminuye el 23% de las causas de mortalidad, con independencia de los cambios producidos en el IMC.
El ejercicio físico, junto con la dieta saludable previene, disminuye y ayuda a controlar otras enfermedades relacionadas con la obesidad.
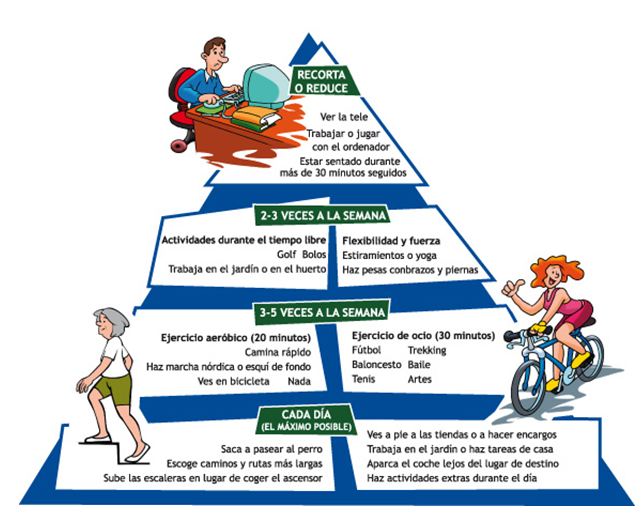
Pirámide de la Actividad Física
3.5. Algunas consideraciones sobre la obesidad
-
Recordar el exceso o defecto de 7.000 kcal representa, aproximadamente, un kg de peso corporal.
-
Con el paso de los años el incremento en la ingesta calórica y la vida sedentaria nos lleva a elevar nuestro peso corporal a expensas de la acumulación de grasa depositada en forma de triglicéridos.
-
Si se analiza a una persona sedentaria que ingiere aproximadamente 115 kcal diarias por encima de sus requerimientos, aumenta aproximadamente 0,12 kg/semana, lo que significa 0,5 kg/mes, 6 kg/años, 30 kg/5años. Si la estatura de esa persona fuera de 1,72 m y su peso corporal de 70 kg, tendría un IMC de 23,6 kg/m², lo que la clasifica como normopeso. Sin embargo, después de 5 años con un exceso de calorías y poca actividad física, tendría un aumento de 30 kg, alcanzando ahora un peso corporal de 100 kg, y un IMC de 33,8 kg/m². Paso de normopeso a sobrepeso, y finalmente, a obeso leve.
-
Cuando el peso corporal disminuye mediante una dieta hipocalórica y/o actividad física, el tamaño de los adipositos disminuyen; sin embargo, cuando ese efecto deja de actuar, los adipositos comienzan nuevamente a aumentar de tamaño como consecuencia del depósito de grasa y del incremento de peso corporal.
-
La obesidad androide o central es un marcador de factor de riesgo coronario (FRC) importante. Se calcula mediante el índice cintura-cadera, considerándose que es un FRC cuando en el hombre es > 0,90 y en la mujer > 0.85. El Instituto Nacional de Salud, en Estados Unidos, señala con fines preventivos, el índice cintura/cadera como:
|
|
Hombre |
Mujer |
|
Bajo riesgo de FRC |
< 0,80 |
< 0,75 |
|
Mediano riesgo FRC |
0,80 – 0,85 |
0,75 – 0,80 |
|
Alto riesgo FRC |
> 0,85 |
> 0,80 |
-
A medida que el IMC aumenta por encima de 27 kg/m² en los hombres y 26 kg/m² en las mujeres, los riesgos para la salud aumentan, eso ha sido demostrado por estudios longitudinales en la población norteamericana. Los riesgos aumentan conforme aumenta el IMC, y más marcadamente a partir de 30 kg/m² en adelante.
-
La Secretaría de Salud de España, en 2006, indica que en menos de dos décadas se han triplicado los niños obesos, del 5% se pasó al 16,1%. España es uno de los países de la UE con más obesos. De cada cuatro niños obesos españoles, uno tiene síndrome metabólico.
-
Convención NAOS (Sec. De Salud de España): en España entre los 2 y los 17 años hay un 18,5% con sobrepeso y el 9,1% son obesos. En adultos hay un 37,4% con sobrepeso y el 15,2% son obesos.
-
OMS 2007; en los países desarrollados el costo por obesidad representa entre el 5 y el 8% del presupuesto sanitario. En España y en Estados Unidos representa el 7%. España gastó 2.500 millones de € y Estados Unidos 80 billones de $ (USD).
-
La Secretaría de Salud, en 2008, indica que la obesidad mórbida es la segunda causa de mortalidad en España, después del tabaquismo.
-
El Instituto de Biomedicina de la Universidad de León, en 2007, dice: "el sedentarismo es el origen principal de resistencia insulínica, aún más que una alimentación no sana". Este estudio ha permitido comprobar que la resistencia a la insulina está condicionada en mayor medida por los hábitos relacionados con la actividad física que con la alimentación. La aparición de resistencia a la insulina tiene más que ver con la falta de actividad física que con una dieta poco apropiada.
4. Conjunción de ambas patologías
Bien, por todo lo expuesto anteriormente, podemos inferir que ambas patologías afectan de una forma muy clara al sistema cardiovascular, dependiendo del grado de afectación, en mayor o menor medida, y por consiguiente se hace necesario, para las personas afectadas por una o ambas enfermedades, la práctica de actividad física de forma moderada, además de la adopción de una vida saludable, incluyendo una dieta adecuada, con lo que a largo plazo se pretende tener un ciclo vital más largo y una calidad de vida satisfactoria.
Además, queremos señalar, que sería conveniente tener entrenado el sistema cardiovascular para facilitar el caudal de sangre al cerebro, causa importante para evitar ictus y otros colapsos cardiovasculares en este órgano. Así, creemos conveniente, dotar de cierta elasticidad a los tejidos de las arterias y vasos sanguíneos, entrenándolos con cambios de temperatura, por ejemplo con saunas o baños calientes, para luego pasar a fríos, y así facilitar el paso de sangre por estos vasos la sangre necesaria para el buen funcionamiento del órgano rector.
5. Prescripción del ejercicio

El siguiente listado contiene ejemplos de actividad física moderada (en forma aproximada es la que consume alrededor de 150 kcal de energía por día o 1.000 kcal por semana). Algunas actividades se pueden llevar a cabo con distintas intensidades; las duraciones sugeridas dependen de la intensidad del esfuerzo esperada. Las actividades más intensas, como subir escaleras y correr, requieren menos tiempo (15 minutos) que las menos intensas, como lavar y encerar el automóvil (entre 45 y 60 minutos).
Menor intensidad, mayor duración:
-
Lavar y encerar un automóvil durante 15 a 60 minutos.
-
Limpiar ventanas o pisos durante 15 a 60 minutos.
-
Jugar voleibol durante 45 minutos.
-
Jugar fútbol americano, sin empujarse, durante 30 a 45 minutos.
-
Cuidar el jardín durante 30 a 45 minutos.
-
Desplazarse en silla de ruedas con impulso de los propios brazos durante 30 a 40 minutos.
-
Caminar 2,6 km en 35 minutos.
-
Jugar baloncesto (encestar canastas) durante 30 minutos.
-
Andar en bicicleta 8 km durante 30 minutos.
-
Bailar en forma intensa (baile social) durante 30 minutos.
-
Barrer hojas durante 30 minutos.
-
Caminar 3,2 km en 30 minutos.
-
Realizar gimnasia aeróbica en el agua durante 30 minutos.
Mayor intensidad, menor duración:
-
Nadar durante 20 minutos.
-
Jugar baloncesto en silla de ruedas durante 20 minutos.
-
Jugar baloncesto durante 15 a 20 minutos.
-
Andar en bicicleta 6,4 km durante 15 minutos.
-
Saltar a la cuerda durante 15 minutos.
-
Correr 2,4 km durante 15 minutos.
-
Levantar nieve con una pala durante 15 minutos.
-
Subir y bajar escaleras durante 15 minutos.
Los ejercicios anteriormente descritos se pueden combinar, semanalmente, con un plan de carrera como el que a continuación presentamos, de modo que así, se pretende realizar ejercicio todos los días de la semana:
|
Semana 1 |
|
|
M |
Estiramientos 2'+ 10' andando + 3' al trote + 5' andando + 3' al trote + 4' andando + 3' al trote + 5' andando + Abdominales 2' + Estiramientos 4' |
|
J |
Estiramientos + 10' andando + 3' al trote + 5' andando + 3' al troten + 4' andando + 3' al trote + 3' andando + Abdominales + Estiramientos |
|
D |
Estiramientos+ 10' andando + 4' al trote + 5' andando + 3' al trote + 4' andando + 3' al trote + 3' andando + 3' al trote +2' andando + Abdominales + Estiramientos |
|
Semana 2 |
|
|
M |
Estiramientos + 9' andando + 5' al trote + 4' andando + 4' al trote + 4' andando + 4' al trote + 2' andando + Abdominales + Estiramientos |
|
J |
Estiramientos + 9' andando + 5' al trote + 4' andando + 4' al trote + 4' andando + 4' al trote + 2' andando + Abdominales + Estiramientos |
|
D |
Estiramientos + 9' andando + 5' al trote + 4' andando + 5' al trote + 4' andando + 5' al trote + 5' andando + 5' al trote + 5' andando + Abdominales + Estiramientos |
|
Semana 3 |
|
|
M |
Estiramientos + 8' andando + 5' al trote + 4' andando + 5' al trote + 4' andando + 5' al trote + 4' andando + 5' al trote + 2' andando + Abdominales + Estiramientos |
|
J |
Estiramientos + 8' andando + 5' al trote + 4' andando + 5' al trote + 4' andando + 5' al trote + 4' andando + 5' al trote + 2' andando + Abdominales + Estiramientos |
|
D |
Estiramientos + 8' andando + 6' al trote + 4' andando + 5' al trote + 4' andando + 5' al trote + 4' andando + 5' al trote + 2' andando + Abdominales + Estiramientos |
|
Semana 4 |
|
|
M |
Estiramientos + 8' andando + 7' al trote + 3' andando + 6' al trote + 3' andando + 5' al trote + 4' andando + 5' al trote + 2' andando + Abdominales + Estiramientos |
|
J |
Estiramientos + 8' andando + 7' al trote + 3' andando + 6' al trote + 3' andando + 5' al trote + 4' andando + 5' al trote + 2' andando + Abdominales + Estiramientos |
|
D |
Estiramientos + 8' andando + 7' al trote + 3' andando + 6' al trote + 3' andando + 5' al trote + 4' andando + 5' al trote + 2' andando + Abdominales + Estiramientos |
|
Semana 5 |
|
|
M |
Estiramientos + 6' andando + 10' al trote + 3' andando + 9' al trote + 4' andando + 8' al trote + Abdominales + Estiramientos |
|
J |
Estiramientos + 6' andando + 10' al trote + 3' andando + 9' al trote + 4' andando + 8' al trote + Abdominales + Estiramientos |
|
D |
Estiramientos + 6' andando + 12' al trote + 3' andando + 10' al trote + 4' andando + 5' al trote + Abdominales + Estiramientos |
|
Semana 6 |
|
|
M |
Estiramientos + 5' andando + 12' al trote + 3' andando + 12' al trote + 3' andando + 8' al trote + Abdominales + Estiramientos |
|
J |
Estiramientos+ 5' andando + 12' al trote + 3' andando + 12' al trote + 3' andando + 8' al trote + Abdominales + Estiramientos |
|
D |
Estiramientos + 5' andando + 15' al trote + 3' andando + 15' al trote + 3' andando + 5' al trote + Abdominales + Estiramientos |
|
Semana 7 |
|
|
M |
Estiramientos + 5' andando + 15' al trote + 2' andando + 15' al trote + 2' andando + 5' al trote + Abdominales + Estiramientos |
|
J |
Estiramientos + 5' andando + 15' al trote + 2' andando + 15' al trote + 2' andando + 5' al trote + Abdominales + Estiramientos |
|
D |
Estiramientos + 5' andando + 18' al trote + 2' andando + 18' al trote + 2' andando + 5' al trote + Abdominales + Estiramientos |
|
Semana 8 |
|
|
M |
Estiramientos + 4' andando + 20' trote + 2' andando + 15' trote + 1' andando + Abdominales + Estiramientos |
|
J |
Estiramientos + 4' andando + 20' trote + 2' andando + 15' trote + 1' andando + Abdominales + Estiramientos |
|
D |
Estiramientos + 4' andando + 25' trote + 2' andando + 15' trote + 1' andando + Abdominales + Estiramientos |
|
Semana 9 |
|
|
M |
Estiramientos+ 3' andando + 25' al trote + 2' andando + 15' al trote + Abdominales + Estiramientos |
|
J |
Estiramientos + 3' andando + 25' al trote + 2' andando + 15' al trote + Abdominales + Estiramientos |
|
D |
Estiramientos + 3' andando + 40' al trote + 2' andando + Abdominales + Estiramientos |
|
Semana 10 |
|
|
M |
Estiramientos + 3' andando + 30' al trote + 2' andando + 10' al trote + Abdominales + Estiramientos |
|
J |
Estiramientos + 3' andando + 30' al trote + 2' andando + 10' al trote + Abdominales + Estiramientos |
|
D |
Estiramientos + 3' andando + 45' al trote + Abdominales + Estiramientos |
|
Semana 11 |
|
|
M |
Estiramientos + 3' andando + 35' al trote + 2' andando + 5' al trote + Abdominales + Estiramientos |
|
J |
Estiramientos + 3' andando + 35' al trote + 2' andando + 5' al trote + Abdominales + Estiramientos |
|
D |
Estiramientos + 3' andando + 45' al trote + Abdominales + Estiramientos |
|
Semana 12 |
|
|
M |
Estiramientos + 40' + Abdominales. + Estiramientos |
|
J |
Estiramientos + 40' + Abdominales. + Estiramientos |
|
D |
Estiramientos + 50' + 4 rectas+ Abdominales + Estiramientos |
|
Semana 13 |
|
|
M |
Estiramientos + 45' + Abdominales. + Estiramientos |
|
J |
Estiramientos + 45' + Abdominales. + Estiramientos |
|
D |
Estiramientos + 55' + 4 rectas+ Abdominales + Estiramientos |
|
Semana 14 |
|
|
M |
Estiramientos + 50' + Abdominales. + Estiramientos |
|
J |
Estiramientos + 50' + Abdominales. + Estiramientos |
|
D |
Estiramientos+ 60' + 4 rectas+ Abdominales+ Estiramientos |
Una vez efectuado este pequeño plan de entrenamiento, si procede, se estaría en disposición de efectuar algún tipo de entrenamiento de intensidad media, para acompañarlo con ejercicios y deportes de recreación, por lo que, junto con una dieta adecuada, se estarían practicando los hábitos considerados saludables, para conseguir alargar el ciclo vital con una mejora considerable de la calidad de vida en conjunción con la salud activa.
Notas
-
Imagen por Resonancia Magnética.
-
Dolor torácico severo, de más de treinta minutos de duración, y que puede aparecer asociado a vómitos, nauseas y palidez. Además puede irradiarse a los hombros, la mandíbula, el epigastrio, la espalda y los brazos.
Bibliografía
-
ÁLVAREZ SABÍN, J., ROVIRA CAÑELLAS, A., MOLINA, C., SERENA, J., MOLTÓ, J. M. (2005): Guía para la utilización de métodos y técnicas diagnósticas en el Ictus. Grupo de Estudio de Enfermedades Cerebrovasculares de la SEN.
-
BERMEJO PAREJA, F. (2002): Demencia vascular. Definición de la demencia vascular versus la enfermedad de Alzheimer. Hospital Universitario Doce de Octubre. Cardiovascular Risk Factors. Vol. 11. Nº 2. Madrid.
-
COCHO CALDERON, Dolores y BLESA GONZÁLEZ, Rafael (2004): Enfermedad de CADASIL. Servicio de Neurología. Unidad de enfermedades cardiovasculares. Hospital de la Santa Creu i Sant Pau. Barcelona. Alzheimer Realidades e Investigación en Demencia. Nº 28.
-
HEYWARD, Vivian H. (2008): Evaluación de la aptitud física y Prescripción del ejercicio. Editorial Médica Panamericana. Madrid.
-
LÓPEZ, J. I. y VILANOVA, J. R. (2009): CADASIL y CARASIL. Neurología.
-
NAVARRO, E., DÍAZ, F., MUÑOZ, L. y JIMÉNEZ-ROLDAN, S. (2002): Arteriopatía cerebral autosómica dominante con infartos subcorticales y leucoencefalopatía (CADASIL). Una revisión. Hospital General Universitario Gregorio Marañón. Neurología. Madrid.
-
PANCORBO SANDOVAL, A. E. (2008): Medicina y ciencias del deporte y actividad física. Ergon. Madrid.
-
SEMPERE. A. P., PÉREZ-TUR, J., GARCÍA-BARRABÁN, N., SELLÉS, J., MEDRANO, V. y MOLA, S. (2004): Hallazgos clínicos y de neuroimagen en una familia con CADASIL asociada a la mutación C475T. REV NEUROL.
 |

Búsqueda personalizada
|
|---|---|
|
EFDeportes.com, Revista
Digital · Año 16 · N° 155 | Buenos Aires,
Abril de 2011 |
|