|
|||
|---|---|---|---|
|
|
Recuperación funcional de esguince en ligamento lateral interno de rodilla |
|
|
|
Licenciado en Ciencias de la Actividad Física y del Deporte. Universidad de Zaragoza. Diplomado en Magisterio, especialidad Educación Física. Universidad de Granada. (España) |
José Antonio Rodríguez García |
|
|
|
Resumen En este artículo vamos a tratar la recuperación funcional de un jugador de balonmano con esguince en el ligamento lateral interno de su rodilla que ha permanecido 3 semanas de baja, con alta médica. Nosotros, como readaptadotes físicos tenemos que hacer que vuelva a reincorporarse al trabajo del equipo con total garantía, por lo que tendremos que fortalecer la rodilla lesionada sin olvidar el trabajo compensatorio de la pierna sana. También adjunto una serie de medidas preventivas para fortalecer las rodillas a modo de ejercicios. Palabras clave: Rehabilitación de lesiones. Recuperación funcional. Rodilla. Ligamento lateral interno |
|||
|
|
http://www.efdeportes.com/ Revista Digital - Buenos Aires - Año 14 - Nº 134 - Julio de 2009 |
|
|
1 / 1
1. Conceptualización
Los ligamentos juegan un rol muy importante en la estabilidad de la rodilla y por lo tanto su ruptura llevará a una inestabilidad ya sea aguda o crónica. La estabilidad de la rodilla está mantenida por elementos anatómicos pasivos, entre los cuales se encuentran los ligamentos, cuya lesión dará signos de laxitud en distintos planos y consecuentemente inestabilidad articular, y por otra parte elementos anatómicos activos representados fundamentalmente por los músculos. De este hecho cabe comprender que una rodilla puede ser laxa pero estable o, a la inversa, puede ser inestable sin ser laxa.
El Ligamento Colateral Medial (LCM) o Ligamento Lateral Interno (LLI) se extiende desde el epicóndilo medial del fémur, se ensancha e inserta en la tibia 8-10 cm por debajo de la línea articular. Se orienta en dirección posterior a anterior y está tenso cuando la rodilla está extendida. El LLI restringe el valgo de rodilla en todos los grados de flexión, también es importante para limitar el traslado anterior de la tibia cuando el ligamento cruzado anterior esta lesionado además de restringir la rotación externa de tibia. El LLI es el que proporciona estabilidad a la región interna de la rodilla y suele lesionarse cuando a ésta se le aplica una tensión excesiva en valgo.
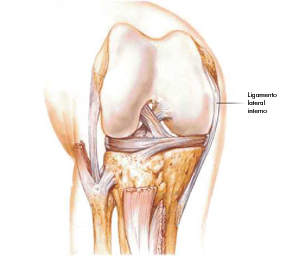
Figura 1. Ligamento lateral interno. Extraído de http://www.imageshack.us
Las lesiones de ligamento colateral medial se suelen asociar a una lesión del menisco interno. Inmediatamente después de la lesión, el deportista suele ser aun capaz de andar un poco apoyando la pierna afectada. Normalmente, en el momento de la lesión siente dolor en la zona interna de la rodilla, y después, cuando intenta caminar, nota como si la rodilla se “tambalease”. El deportista con un desgarro completo del LCM puede referir paradójicamente muy poco dolor al realizar las maniobras, pero al mismo tiempo el evaluador observa una importante hiperlaxitud en ausencia de un diagnóstico definible. La tumefacción o el derrame articular suelen aparecer al cabo de varias horas de la lesión.
2. Cuadro clínico
Se aprecia tumefacción sobre la porción medial de la rodilla y, más tarde, magullamiento. La rodilla por lo general se mantiene flexionada con un punto limitador de la extensión final doloroso (seudobloqueo). Observamos dolor a la presión a lo largo del ligamento, más acusado en su inserción en el fémur; la integridad del LLI se comprueba con la rodilla flexionada 30º, se aplica una fuerza valga y se observa el rostro del paciente; si el dolor es fuerte, es señal de que el desgarro es parcial (grados I, II); si el dolor es leve, el desgarro es completo (grado III). Las lesiones de tercer grado presentan > 1 cm de abertura de la línea articular media. Si la rodilla se abre en extensión, el desgarro ligamentario es más complejo (puede estar afectado también el LCA y/o LCP).
El LLI puede presentar los tres grados lesionales clásicos:
-
El esguince, lesión producida en un área pequeña, con elongación de las fibras y sin solución de continuidad en el ligamento.
-
Un mayor grado lesional es la rotura parcial, en la que las fibras están rotas, pero la extensión de la rotura no afecta a todo el ligamento.
-
En el tercer grado o rotura total, hay afección masiva del ligamento y extensa solución de continuidad de él.
3. Fases de recuperación de las lesiones del LLI
El programa de recuperación se divide en tres fases. El final de cada fase y el paso a la siguiente se basan en la consecución de una serie de objetivos específicos por lo que la duración de cada fase varía. El tiempo que el paciente tarda en reincorporarse a la actividad deportiva depende del grado de la lesión y del tipo de deporte que practique.
Fase de respuesta inflamatoria
El organismo responde ante la lesión con una secuencia predictible según la severidad, extensión y tipo de ruptura tisular. La respuesta inicial es la inflamación ya que la lesión produce una disrupción de las células del tejido implicado y ésta tiene como resultado una alteración del metabolismo celular y liberación de sustancias y materiales que inician la “cascada inflamatoria”.
Los mediadores químicos presentes son la histamina y la bradiquinina, produciendo que el plasma sanguíneo y proteínas fluyan alrededor del tejido lesionado dando las características del edema. La reacción vascular implica un espasmo vascular y capilar a nivel de la lesión. Esta vasoconstricción dura aproximadamente 10 a 15 minutos, luego se produce una vasodilatación e hiperemia activa y regulada que dura aproximadamente entre 24 y 36 horas donde se va formando un tapón fibroso producto de la agregación plaquetaria y la conversión de fibrinógeno en fibrina, que se produce por la acción de la tromboplástica derivada de las células lesionadas. Este tapón fibroso obstruye el suministro de sangre a la zona de la lesión, durando esta formación aproximadamente 48 horas (Prentice, 2001).
Fase de reparación fibroblástica
Después de la fase de respuesta inflamatoria comienza la reparación del tejido dañado, donde el tejido original es reemplazado por tejido de cicatrización (Quillen y col., 1996).
En todos los tejidos se produce una carrera entre la reparación y la regeneración; esta carrera es invariablemente ganada por la reparación aunque realizando los tratamientos adecuados (movilización vs. reposos, modalidades fisioterápicas, etc.), podemos aumentar la calidad del proceso de regeneración y a veces hacer que este gane la carrera, siempre teniendo presente que ambos tejidos, cicatrizal y original, están presentes en la cicatriz formada.
Fase de maduración – remodelación
Cuando la cicatriz del tejido lesionado completa la fase proliferativa, el tejido resultante se provee de una gran cantidad de colágeno orientado azarosamente sobre la cicatriz, se produce entonces una reorganización de las fibras de colágeno orientándose según las líneas de tracción y fuerza a las que ese tejido es sometido, produciéndose así una cicatriz más funcional (Prentice, 2001). En principio esta cicatriz es más fuerte que el tejido original aunque luego irá acomodándose a las características funcionales del tejido lesionado (Quillen y col., 1996).
Debemos tener presente que el tejido de colágeno es dinámico y esta en constante movimiento produciendo y destruyendo colágeno, es entonces cuando con la intervención adecuada de la rehabilitación funcional lograremos reorganizar ese tejido inclinando la balanza hacia la destrucción y así evitar una cicatriz hipertrófica y desorganizada en sus líneas de fuerza que pueda acarrearnos problemas.
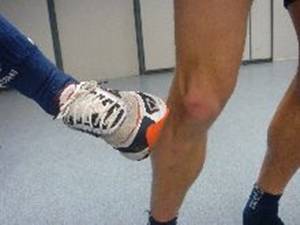
Figura 2. Mecanismo de lesión del LLI. Extraído de http://www.biolaster.com
4. Plazos y medios para reintroducir al deportista
Fase 1
Objetivos
-
Conseguir la deambulación normal.
-
Reducir al máximo la hinchazón.
-
Movilidad completa.
-
Conseguir el control del cuádriceps.
Crioterapia
-
La crioterapia, mediante compresas frías u otros medios, se aplica en la cara medial de la rodilla 20 minutos cada 3-4 horas durante las primeras 48 horas.
-
El inicio precoz de la crioterapia proporciona anestesia y vasoconstricción local, lo que sirve para reducir la hemorragia y el edema secundario. La elevación de la pierna contribuye a disminuir la hinchazón.
Soporte de peso
-
Se permite el soporte de peso según la tolerancia del paciente.
-
Se utilizan muletas hasta que el paciente puede andar sin claudicación o cojera (aproximadamente a la semana).
-
Para los esguinces de grado 2 y 3, el paciente lleva una ortesis de poco peso articulada. La ortesis debe proteger al paciente de la tensión en valgo cuando realiza las actividades de la vida diaria, pero no limitar el movimiento ni inhibir la función muscular. Durante las primeras 3-4 semanas tiene que llevar puesta la ortesis todo el día, excepto cuando se ducha o se baña.
-
No se recomienda el uso de inmovilizadotes de la rodilla ni de ortesis de pierna entera ya que estos aparatos tienden a inhibir el movimiento y, por lo tanto, a prolongar el período de discapacidad.
Ejercicios
-
Se empieza inmediatamente con los ejercicios de movilidad. La piscina de hidromasaje con agua fría puede facilitar la realización de estos ejercicios.
-
Ejercicios tales como extensión con una toalla y las piernas colgadas en decúbito prono se utilizan para conseguir una extensión o hiperextensión igual a la pierna contralateral. En los ejercicios de piernas colgadas en decúbito prono, se pueden usar zapatos lastrados o peso en los tobillos.
-
Para la flexión de la rodilla, el paciente se sienta en el extremo de una mesa para permitir que la fuerza de la gravedad ayude a la flexión. La pierna contralateral (no afectada) ayuda a la flexión empujando suavemente la pierna afectada.
-
Una técnica similar de ayuda con la pierna no afectada se puede utilizar en los deslizamientos en la pared.
-
Para conseguir una flexión de más de 90º, se realizan deslizamientos de los talones con el paciente sentado agarrándose el tobillo para lograr una mayor flexión.
-
La bicicleta estática también es útil para restablecer el movimiento. Inicialmente, el sillín de la bicicleta se coloca lo más alto posible y luego se va bajando gradualmente para aumentar el grado de flexión.
-
Se empieza inmediatamente con los ejercicios del cuádriceps y EEPE para reducir al máximo la atrofia muscular.
-
La electroestimulación puede ser útil para reducir la inhibición muscular refleja.
Fase 2
Objetivo
-
Restablecer la fuerza de la pierna lesionada hasta aproximadamente el 80-90% de la fuerza de la pierna contralateral (no afectada).
Aparatos ortopédicos
-
El paciente continúa utilizando la ortesis de poco peso articulada.
Ejercicios
-
Los ejercicios de fortalecimiento empiezan con subidas al cajón (altura de 10 cm) y sentadillas de 30º sin peso.
-
Extensiones de la rodilla con poca resistencia, press o curls (o flexiones) de piernas en un banco de cuádriceps convencional o en un aparato especial de resistencias.
-
Generalmente, se utilizan ejercicios con pesas más ligeras pero con un número mayor de repeticiones.
-
El dolor y la hinchazón recidivantes son signos indicativos de que el proceso de recuperación va demasiado rápido. Si se observan estos signos, se debe ralentizar el programa de fortalecimiento.
-
La puesta a punto aeróbica de la parte superior del cuerpo y de las extremidades inferiores mejora con la natación, la bicicleta estática y/o el aparato para subir escaleras.
Fase 3
Objetivos
-
Completar el programa de correr.
-
Completar el programa de entrenamiento en habilidades específicas del deporte que practica el paciente.
Aparatos ortopédicos
-
Se recomienda que el paciente siga usando la ortesis durante esta fase y cuando se termine la temporada de competición deportiva. Esto sirve para prevenir una nueva lesión de la rodilla y, al menos, proporciona al paciente un apoyo psicológico.
Ejercicios
-
El programa progresivo de correr empieza andando rápido y continuamente con jogging suave, correr en línea recta y sprints. A continuación se realizan ejercicios de agilidad, entrenando las habilidades de cambios de dirección y pivotar (correr siguiendo la forma de un ocho, desplazamientos laterales, etc.).
-
Si se observa dolor o hinchazón se deben introducir los cambios oportunos en el programa.
-
El refuerzo continuo por parte del médico o fisioterapeuta es importante. El paciente debe estar informado en todo momento del progreso del programa de rehabilitación y se le debe indicar cuál es la forma apropiada de realizar los ejercicios.
Reincorporación a la actividad deportiva
-
Se permite la reincorporación a la actividad deportiva cuando el paciente obtiene resultados satisfactorios en una serie de pruebas funcionales, tales como correr una distancia larga, hacer sprints cada vez más rápidos, fintar y pivotar, y habilidades específicas del deporte que practica.
|
|
Fase 1 |
Fase 2 |
Fase 3 |
|
Aparatos ortopédicos |
|
|
|
|
Ortesis ligera |
X |
X |
X |
|
Soporte de peso |
|
|
|
|
Soporte completo del peso (carga total) |
X |
X |
X |
|
Muletas hasta que la deambulación sea normal |
X |
|
|
|
Amplitud de movimiento |
|
|
|
|
Piscina de hidromasaje con agua fría |
X |
|
|
|
Ejercicios de extensión |
|
|
|
|
Extensiones con una toalla |
X |
|
|
|
Piernas colgadas en decúbito prono |
X |
|
|
|
Ejercicios de flexión |
|
|
|
|
Sentado al borde de una mesa |
X |
|
|
|
Deslizamientos en la pared |
X |
|
|
|
Deslizamientos de los talones |
X |
|
|
|
Fortalecimiento |
|
|
|
|
Ejercicios isométricos del cuádriceps |
X |
X |
|
|
EEPE |
X |
X |
|
|
Subidas al cajón |
|
X |
X |
|
Sentadillas |
|
X |
X |
|
Extensiones de la rodilla |
|
X |
X |
|
Press de piernas |
|
X |
X |
|
Curls o flexiones de piernas |
|
X |
X |
|
Puesta a punto |
|
|
|
|
Bicicleta estática |
X |
X |
X |
|
Natación |
|
X |
X |
|
Aparato para subir escaleras |
|
X |
X |
|
Agilidad / habilidades específicas del deporte |
|
|
|
|
Programa de correr |
|
|
|
|
Andar rápido |
|
|
X |
|
Jogging suave |
|
|
X |
|
Correr en línea recta |
|
|
X |
|
Sprints |
|
|
X |
|
Correr siguiendo la forma de un ocho |
|
|
X |
|
Cariocas o desplazamientos laterales |
|
|
X |
|
Habilidades específicas del deporte practicado |
|
|
X |
Programa de mantenimiento
-
Continuar con los ejercicios isocinéticos de fortalecimiento.
-
Continuar con los ejercicios de flexibilidad.
-
Continuar con los ejercicios de propiocepción.
5. Ejemplo de sesión
|
Sesión de recuperación funcional LLI |
|
|
Esta sesión se corresponde con la tercera fase de la recuperación de nuestro deportista. El objetivo que pretendemos es fortalecer la articulación para darle más estabilidad, para ello haremos ejercicios propioceptivos, de fuerza y de flexibilidad. |
|
|
Tumbado en el suelo, en postura relajada, sujetamos un elástico con las manos y lo hacemos pasar por la planta del pie. Comenzamos con la extremidad inferior a trabajar en flexión de cadera y rodilla (no superar 90º de flexión de rodilla). Desde esta posición realizamos una extensión completa de la extremidad, tras lo cuál volvemos lentamente a la posición inicial. Repetir 10 veces con cada pierna. |
|
|
Tumbado boca abajo, en posición relajada, colocamos una resistencia elástica a la altura del tobillo y, desde esta posición, realizamos flexión resistida de rodilla. La disposición del elástico resistirá el movimiento de flexión y asistirá la vuelta a la posición inicial. Debemos realizar la flexión de forma dinámica, aguantar en la posición más alta 2 segundos y volver después a la posición inicial de forma lenta. Repetimos el proceso 10 veces y cambiamos de pierna. |
|
|
Media sentadilla con apoyo monopodal, la pierna contraria apoyada sobre el fitball y la estiramos atrás al flexionar la pierna apoyada en el suelo. Repetimos el proceso 10 veces y cambiamos de pierna. |
|
|
Sentado sobre un fit-ball con apoyo monopodal. Un compañero se sitúa delante de nosotros y nos lanza un balón variando la dirección (arriba, abajo y a los lados). Para aumentar aún más la dificultad de este ejercicio aumentaremos la velocidad de los lanzamientos, podemos lanzar una pelota (disminuir el tamaño del objeto) o hacer lanzamientos más alejados de la línea media del cuerpo. |
|
|
Step up o subidas a banco: empezamos con un pie apoyado sobre un banco de altura variable de forma que la pierna que da perpendicular al banco de apoyo y el peso del cuerpo recae sobre este pie. EL cuerpo está erguido y relajado y el otro pie está con la punta de los dedos apoyada en el suelo cerca del banco. |
|
|
Lo mismo, pero la pierna que asciende seguirá un recorrido en el cual flexionaremos la cadera hasta que el muslo se encuentre perpendicular al suelo y la rodilla flexionada. |
|
|
Balanceos de una pierna con perturbación: permanecer de pie con todo el peso del cuerpo sobre la pierna izquierda. Para este ejercicio ataremos una cuerda que vaya desde la tibia de la pierna izquierda (justo bajo la rodilla) hasta la pierna derecha. Realizar un balanceo adelante-atrás (20 repeticiones) con la pierna derecha, de tal manera que la cuerda tire fuertemente de la pierna de apoyo. Realizar 20 balanceos laterales. Finalmente completar el ejercicio con 20+20 balanceos en diagonal con una amplitud de unos 45º. |
|
|
Entrenamiento con perturbaciones en cinta rodante con cambios de dirección. |
|
|
Provocar desequilibrios con el lanzamiento de objetos por parte de un compañero: diferentes alturas, velocidades. También podemos lanzar nosotros mismos la pelota contra una pared y recogerla. |
|
|
Entrenamiento con perturbaciones en plataforma mecánica vibratoria en superficie inestable, lanzando un balón y haciendo que nos lo devuelva. |
|
6. Medidas preventivas
Para la prevención de esguinces se propone un entrenamiento propioceptivo en el cual se trabajan sobre todo dos aspectos fundamentales, la coordinación y la fuerza, a su vez, los dos aspectos presentan tres niveles, intermuscular, intramuscular y procesos reflejos. De este modo se consigue mejorar la capacidad de reflejo, de orientación o el sentido del ritmo entre otros. La meta a alcanzar es la capacidad de poder prevenir situaciones imprevistas que ofrecen un riesgo de lesión. Toda esa información recogida se envía al cerebro que se encarga de procesarla y enviar la orden pertinente a los músculos para que actúen en consecuencia realizando los ajustes de tensión o estiramiento muscular, el resultado será el movimiento deseado.
El ejemplo de un programa preventivo de lesiones para el balonmano puede ser el siguiente:
A. Ejercicios de calentamiento. (1 serie de 30 segundos cada ejercicio)
|
1. Carrera continua de lado a lado de la pista. |
|
|
2. Carrera hacia atrás con pasos laterales. |
|
|
3. Carrera frontal con levantamiento de rodillas (skipping) y patadas de talón (talón glúteo) |
|
|
4. Carrera lateral con cruces de piernas (carioca). |
|
|
5. Basculaciones defensivas. |
|
|
6. Carrera frontal con rotaciones de tronco. |
|
|
7. Carrera delantera con paradas intermitentes. |
|
|
8. Sprints cortos. |
B. Ejercicios técnicos. (4 minutos por ejercicio y 5 series de 30 segundos cada uno).
|
9. Cambios de ritmo y dirección. |
|
|
10. Saltos de lanzamiento sin balón. |
C. Ejercicios de propiocepción. (Se realizan sobre la esterilla o tablero de propiocepción, 4 minutos con 2 series de 90” cada una).
|
11. Pasar el balón con dos pies apoyados. |
|
|
12. Sentadillas con dos pies apoyados. |
|
|
13. Pasar el balón con un pie apoyado. |
|
|
14. Pase-recepción rápida con los ojos cerrados. |
|
|
15. Por parejas, agarrados de una mano tirar al contrario de la esterilla. |
|
D. Ejercicios de Fuerza y Potencia. (2 minutos con 3 series de 10 repeticiones de cada ejercicio)
|
16. Sentadillas a 80º de flexión. |
|
|
17. Zancadas |
|
|
18.Saltos horizontales |
|
|
19. Salto de lanzamiento sin balón cayendo a dos pies. |
|
|
20. Isquiotibiales Nórdicos (cayendo desde rodillas) (2´ con 3 series de 10 repeticiones). |
|
Bibliografía
-
Bahr, R., Maehlum, S. Lesiones deportivas. Diagnóstico, tratamiento y rehabilitación. Panamericana, Madrid. 2007.
-
Ballesteros, R. Traumatología y Medicina deportiva. Vol.2. Traumatología del deporte. Paraninfo – Thomson Learning, Madrid, 2002.
-
Brotzman, S. B., Wilk, K. E. Rehabilitación ortopédica clínica. Elsevier, Madrid. 2005.
-
Horn, H., Steinmann, H. Entrenamiento médico en rehabilitación. Paidotribo, Barcelona. 2005.
-
Prentice, W. Técnicas de Rehabilitación en Medicina deportiva. Paidotribo, Barcelona. 1999.
-
Sherry, E., Wilson, S. Manual Oxford de Medicina Deportiva. Paidotribo, Barcelona. 2002.
 |
|
|---|---|
|
revista
digital · Año 14 · N° 134 | Buenos Aires,
Julio de 2009 |
|