
|
|||
|---|---|---|---|
|
|
O Professor de Educação Física em um Hospital Psiquiátrico: um relato de experiência The physical education teacher in a Psychiatric Hospital: A report of experience |
|
|
|
Academia de Ensino Superior. Faculdade de Educação Física, Sorocaba. (Brasil) |
Marcos Vinicius Brisola da Silva Plínio Bortoleto Neto markinhofacul@yahoo.com.br |
|
|
|
Trabalho de Conclusão de Curso apresentado ao Curso de Educação Física da Academia de Ensino Superior, |
|||
|
|
http://www.efdeportes.com/ Revista Digital - Buenos Aires - Año 13 - N° 119 - Abril de 2008 |
|
|
1 / 1
Introdução
O atendimento a pessoas com transtornos psiquiátricos tem envolvido profissionais com diversas formações na área da saúde, porém, ainda é escassa a presença e a discussão do papel de profissionais de educação física nesse contexto.
Durante nossa formação acadêmica em educação física tivemos a oportunidade de estagiar em uma instituição de atendimento a pessoas com transtornos psiquiátricos na cidade de Sorocaba - São Paulo. Essa experiência teve um impacto significativo em nossa formação e desenvolvimento. Explicar nossa trajetória repleta de anseios, medos, dificuldades e estratégias para resolução dos problemas encontrados, talvez possa ajudar a compreender melhor como se apresenta esse ambiente para atuação do profissional com formação em educação física.
Optamos por uma estruturação textual que facilite a compreensão, por parte do leitor, da realidade encontrada por nós em um hospital psiquiátrico. Assim, iniciamos com a apresentação da história da psiquiatria e seguimos com a definição dos principais transtornos psiquiátricos encontrados no hospital onde estagiamos.
O relato de experiência contempla a caracterização das diversas alas, seus respectivos internos dentro do hospital e as atividades ministradas para cada grupo. Nossas principais dificuldades nesse trabalho são destacadas nos tópicos: primeiro contato e início das aulas. Prosseguimos com a apresentação de estratégias de ensino utilizadas em nossa prática cotidiana e finalizamos com algumas considerações finais.
Desse modo, nosso objetivo nesse trabalho foi de relatar a experiência vivida por dois graduandos em educação física em uma instituição para atendimento psiquiátrico.
1. Histórico1.1. História da psiquiatria
Para discorrer sobre a história da psiquiatria, nos basearemos no relato dos autores Nunes, Bueno e Nardi (1996). Os sintomas psiquiátricos provem de modo dominante, promovendo alterações no relacionamento do homem com o mundo. Historicamente o transtorno mental foi sempre uma preocupação, não só de médicos como também de filósofos, escritores, curandeiros e religiosos.
No início das civilizações era característica a idéia popular de que o sobrenatural causava os transtornos mentais. No século V a.C., o pensamento grego foi o primeiro a elaborar um conceito de causas naturais para os diversos eventos desse mundo, inclusive para a loucura. Nessa época Hipócrates procurou uma relação entre distúrbios do cérebro e transtornos mentais, em vez de atribuí-los aos deuses ou demônios.
O pensamento grego com o passar do tempo passou a estabelecer distinções entre soma e psique, entre a razão e a realidade. Em A Republica, Platão divide a alma humana em apetite, razão e têmpera, o que podemos comparar à divisão psicanalítica em id, ego e superego.
No século I a.C., Asclepíades, em Roma, rejeitou a doutrina dos fluidos vitais e descreveu a frenite como febre acompanhada de excitação mental, e a mania como excitação mental sem febre. Ainda diferenciou ilusões de alucinações e prescreveu tratamento em salas iluminadas para pacientes com ilusões. Do período de 200 d.C até o final da Idade Média prevaleceu o pensamento fantástico e sobrenatural.
No século XIII, Alberto, o Grande e São Tomás de Aquino descreveram vários sintomas psicóticos, tais como alucinações.
No século XVII foi um período de transição, das antigas crenças à especificação e aplicação de critérios metodológicos científicos, onde a psiquiatria entra nos círculos culturais e científicos da época, e a visão médica volta-se para o doente mental. O século XVIII marca a dominância de critérios racionais e científicos na psiquiatria. Na França, Philippe Pinel conseguiu uma revolução na teoria e prática de tratamento dos enfermos mentais, retirando-os da condição de acorrentados nas prisões em que viviam. Simultaneamente, Vincenzo Chiarugi lutava pelos mesmos princípios na Itália, por um tratamento mais humano.
P. Pinel (1745-1826), além de analisar e classificar as doenças mentais demonstrou que devemos respeitar o insano como indivíduos, e concebia a insanidade como distúrbios do autocontrole e da identidade, pelo que preferia denominá-la "alienação".
E em 1773, foi aberto o primeiro asilo psiquiátrico nos Estados Unidos, em Williamsburg, seguindo o modelo fundado em 1752 na Escócia (The Retreat).
Emil Kraepelin (1856-1926) e Sigmund Freud (1856-1936) denominaram o pensamento psiquiátrico desde o final do século XIX e durante todo o século XX. Emil diferenciou com clareza, e com base na evolução natural, a demência precoce (depois denominada esquizofrenia) da insanidade maníaco-depressiva (transtornos do humor), e foi o passo decisivo para uma prática clinica com base na observação e evolução.
1.2. Historia da psiquiatria no BrasilA história da psiquiatra no Brasil, conforme citada por Fraleti (1986), teve três períodos históricos: carcereiro que se estendeu até 1852, asilar entre 1852 e 1898-1903 e hospitalar de 1898-1903 até os dias de hoje.
No período carcerário, a verdadeira carga recaia sobre a família. A sociedade e os governos, do qual se desvencilhavam de três maneiras; se agitados, eram mantidos em quartos privados domiciliares, nas próprias residências (como acontecia com os leprosos). Se recolhidos eram presos nas cadeias públicas, em promiscuidade, com alienados criminosos e presos comuns de toda espécie; eles eram submetidos ao hospício Dom Pedro II, na cidade do Rio de Janeiro. O período asilar tinha como finalidade inicial só abrigar e proteger, com atendimento clínico e cirúrgico. Já o período hospitalar tinha exclusividade para a psiquiatria e o tratamento terapêutico.
Fraleti (1986) comenta, baseado no testemunho do historiador Pedro Sales e no livro de Ata nº 3 da Santa Casa de Misericórdia de São Paulo, que houve um recolhimento para insanos, "tipo asilo provisório", instalado em 1829, mantido pela Santa Casa com o auxílio da municipalidade, em uma casa separada do hospital sob aluguel e previamente adaptado. Foi o primeiro asilo psiquiátrico do Brasil e que funcionou até 1848.
Em 1952, foi inaugurado o hospício Dom Pedro II no Rio de Janeiro. Outros hospícios começaram a ser abertos em outros estados a partir de 1860, como Pará, Pernambuco, Bahia, Maranhão e Rio Grande do Sul (NUNES, BUENO e NARDI, 1996).
No Brasil, a psiquiatria foi dominada inicialmente pela influência francesa e teve depois com Juliano Morira, uma influência alemã. Em 1889, segundo o ponto de vista do congresso internacional de alienista, Paris, sugeria-se um modelo de hospital com pavilhões isolados, mas interligados para pacientes agudos e um asilo colônia anexo, para crônicos, em pontos afastados da cidade ou arredores. A idéia acabou vencendo e essa abordagem, pois no Brasil foi colocada em funcionamento em caráter provisório, em uma chácara na cidade de Sorocaba, chamado Asilo Sucursal, para desafogar os leitos da Capital até que fosse construído o definitivo. E em 1898 foi inaugurado o novo hospício, com a abertura do Asilo Colônia do Sucursal do Juqueri - hospício de Alienados de São Paulo (FRALETI, 1986).
1.3. Histórico: Hospital Psiquiátrico Vera CruzA compreensão da história, projetos e programas oferecidos no HOSPITAL PSIQUIATRICO VERA CRUZ (HPVC) será apresentada, a partir do Projeto Terapêutico dessa instituição, datado do ano 2005.
O HOSPITAL PSIQUIATRICO VERA CRUZ LTDA começou a ser idealizado em fevereiro de 1969 pôr iniciativa do Dr. José Mussi, em virtude da carência de leitos psiquiátricos na região e para atender a necessidade da Secretaria Estadual de Saúde do Governo do Estado de São Paulo em transferir pacientes do hospital do Juqueri, "que na época estava super lotado", para unidades menores. Convidou para sócios os Drs. Hely Felisberto Caneiro, Dario Doretto, Florivaldo Zacarias e Walter Soller.
Inaugurado em 29 de junho de 1969 tinha inicialmente 85 leitos destinados a pacientes de ambos os sexos e foi classificado pela equipe de saúde mental do INPS na 1ª categoria, efetivando-se o convênio em setembro do mesmo ano. A partir de 1972, o hospital passa a destinar-se apenas a pacientes do sexo masculino.
O Hospital Psiquiátrico Vera Cruz possui o objetivo básico de promover a assistência psiquiátrica integral dentro de uma abordagem multi-profissional, visando a melhoria do quadro psiquiátrico apresentado e a tentativa de estabilizar as funções do paciente, com conseqüente melhora da qualidade de vida e sua reinserção social.
A capacidade máxima operacional deste hospital é, atualmente, de 552 pacientes, segundo o último alvará da Vigilância Sanitária, porém o hospital já chegou a ter a capacidade em torno dos 600 pacientes.
Todos os pacientes encaminhados pelo Sistema Único de Saúde (SUS) são para internação por serviços credenciados SUS, sendo os leitos controlados através da Central de Vagas da DIR XXIII / SAMU e mediante a anuência do gestor local / municipal. Nos últimos anos, tem crescido o número de internações de pacientes com patologias crônicas, grande parte em decorrência do fechamento de outros hospitais e grande parte desses pacientes tem um passado de cronicidade longa, pois já estavam internados em outros hospitais por muito mais de 180 dias. Portanto, no hospital há inúmeros pacientes crônicos com pouca perspectiva de alta a curto ou médio prazo, que progressivamente foram ocupando lugares de pacientes agudos com perspectivas de altas.
No ano de 2005, havia mais de 500 pacientes internados, sendo 404 pacientes em período superior a 01 ano e aproximadamente 100 pacientes agudos (menos de 01 ano de internação). Havia 12 pacientes cumprindo medida de segurança (poder judicial e conselho tutelar). No último ano foram computadas 676 altas e 664 internações.
2. Definiçoes de disturbios psiquiátricos encontradas no HPVC2.1. Retardo mental
Até o século XVIII, o termo "idiotismo" englobava o conjunto de problemas deficitários. O médico francês Esquirol foi o primeiro a fazer a distinção entre demência e retardo mental. O termo retardo mental, oligofrenia, deficiência mental, subnormalidade mental e amência são freqüentemente utilizados por diversas correntes para designar pessoas que apresentam déficit intelectivo, aplicados a indivíduos com QI (coeficiente de inteligência) igual ou inferior a 70. A Organização Mundial de Saúde (OMS) sugere o uso do termo retardo mental, que será utilizado neste trabalho para designar, de um modo clínico e prático, uma deficiência, com inicio na infância, caracterizada principalmente por inteligência limitada (NUNES, BUENO e NARDI, 1996).
ClassificaçãoNa classificação de Transtornos Mentais e de Comportamento da Organização Mundial de Saúde (OMS) - CID - 10 -. assim como na classificação americana de transtornos mentais - DSM - IV -, o retardo mental é classificado em quatro subtipos: leve (QI de 69 a 55), moderado (QI de 54 a 40), grave (QI de 39 a 25) e profundo (QI abaixo de 25), (NUNES, BUENO e NARDI, 1996).
Metodo de diagnósticoO HPVC utiliza o CID-10 como método de classificação e diagnóstico de seus pacientes. Sua classificação tem a influência da psiquiatria norte-americana (NUNES, BUENO e NARDI, 1996).
Segundo o Diagnostic and Statistical Manual of Mental Disorders American Psychiatric Association (Manual de Diagnósticos e Estatísticas do Retardo Mental da Associação de Psiquiatria Americana) e o World Health Organization (Classificação de Transtornos Mentais e de Comportamento da CID-10) o CID-10 apresenta um esquema de codificação alfa-numérico, baseados em códigos com uma letra única seguida por dois algarismos (F00-F99). Para cada transtorno é fornecida uma descrição dos aspectos clínicos principais e outros aspectos associados, mas menos específicos.
Os grupos de diagnósticos da CID-10 são:
F00-F09: Transtornos Mentais orgânicos, incluindo sintomáticos (demências, delirium, sindromes amnésticas, síndromes por lesão cerebral).
F10-F19: Transtornos mentais decorrentes do uso de substâncias psicoativas (Álcool, opióides, canabinóides, sedativos ou hipnóticos, cocaína, estimulantes, alucinógenos, tabaco, solventes voláteis).
F20-F29: Esquizofrenia, transtornos esquizofrênicos e delirantes.
F30-F39: Transtornos de humor - afetivos (depressão, mania, bipolar, transtornos persistentes).
F40-48: Transtornos neuróticos, relacionados ao estresse e somatomorfos (Transtornos de ansiedade, fóbicos, obsessivo-compulsivo, dissociativos, somatomorfos, reação a estresse).
F50-59: Síndromes comportamentais associadas a perturbações fisiológicas e fatores físicos (transtornos alimentares, de sono, disfunção sexual, associados ao puerpério, abuso de substâncias que não produzem dependência).
F60-69: Transtornos de personalidades
F70-79: Retardo mental
F80-F89: Transtornos de desenvolvimento psicológico
F90-F98: Transtornos emocionais na infância e adolescência
No gráfico abaixo, temos o percentual da população interna do HPVC pelos grupos de diagnóstico da CID-10.
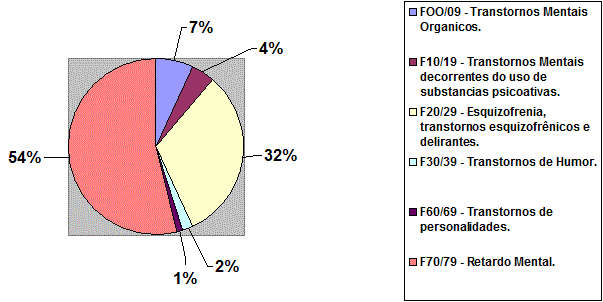
EpidemiologiaDe acordo com a teoria de probabilidade normal, estima-se que 2,28% da população total de qualquer sociedade (sem nenhuma disfunção conhecida) tem retardo mental, juntamente estima-se que 0,76% da população total tem causas orgânicas conhecidas que provocam retardo mental (KREBS, 2004).
A incidência de retardo mental é difícil de ser calculada por que em muitos casos o diagnóstico só é realizado após um período variável do início dos sintomas. Assim, é freqüente o diagnóstico dos casos leves em torno dos 10 aos 14 anos de idade, quando a demanda social e intelectual permite ao quadro ficar mais evidenciável, e isto justifica que uma alta incidência ocorra em crianças em idade escolar. Parece também ser mais freqüente no sexo masculino, na proporção de 1,5: 1. (NUNES, BUENO e NARDI, 1996).
É mais difícil calcular o retardo mental leve porque os limites com anormalidades não são claros e a identificação de todos os casos fica prejudicada. Entretanto, tem-se idéia de que os casos mais leves são mais freqüentes nas classes sociais menos favorecidas, e os casos moderados, graves e profundos são igualmente distribuídos em todas as classes (NUNES, BUENO e NARDI, 1996).
EtiologiaO retardo mental é um transtorno que pode resultar de uma variedade de causas. Muitas vezes, a causa exata é desconhecida, principalmente nos casos leves (NUNES, BUENO e NARDI, 1996).
Existem mais de 500 distúrbios nos quais o retardo mental pode ocorrer como uma manifestação específica (KREBS, 2004). Esses distúrbios são classificados de acordo com o período gestacional em que ocorrem - pré-natal perinatal ou pós-natal. A causa mais conhecida prevalente de retardo mental é a síndrome alcoólica fetal, porém sofisticadas pesquisas de mapeamento genético constataram que os distúrbios relacionados ao cromossomo X são os distúrbios genéticos hereditários mais comuns que manifestam o retardo mental (1 em 450 nascimentos). Os distúrbios relacionados ao cromossomo X são causados pelo defeito em um gene sexual recessivo, cuja incidência do homem é duas vezes maior que em mulheres. Isso ocorre porque os homens herdam um cromossomo X e um Y, enquanto as mulheres herdam dois cromossomos X, portanto o homem que recebe o X defeituoso quase sempre apresenta o distúrbio, ao passo que a mulher tem um X dominante normal, para se opôr ao gene recessivo X anormal (KREBS, 2004).
2.2. EsquizofreniaEsquizofrenia caracteriza-se por afastamento da realidade, onde o indivíduo entra num processo de centramento em si mesmo (BOCK, FURTADO, TEIXEIRA, 1999).
A esquizofrenia é o transtorno maior de que tratam os psiquiatras, acometendo pessoas precocemente com relação à idade, conduzindo a alterações graves do pensamento, afeto e vontade. Muitas delas são conduzidas a um longo afastamento da realidade externa (autismo), com enorme desgaste emocional e econômico para os pacientes, suas famílias e a sociedade. Os grandes avanços da bioquímica, genética e terapêutica psicofarmacológica vêm reforçando a crença na etiologia biológica da esquizofrenia. Sabemos, entretanto, que os fatores psicossociais influenciam o início, o tratamento, as recaídas e o prognóstico, alterando todo o curso da enfermidade (NUNES, BUENO e NARDI, 1996).
HistóricoO interesse pela esquizofrenia no curso do tempo se confunde com a própria história da psiquiatria, o que o senso comum chamou sempre de" louco "é o que os psiquiatras hoje chamam de esquizofrênico (NUNES, BUENO e NARDI, 1996).
A esquizofrenia se inicia em 1852 como démence precoce, uma descrição do psiquiatra Benedict Morel (1808 - 1873), referia-se a certas formas especiais de demência que surgem na adolescência, com distúrbios do pensamento e do afeto, e manifestações delirantes. Seguiram-se as descrições de quadros semelhantes feitas por Ewald Hecker o grupo de sintomas da catatonia. Emil Kraepelin (1856 - 1926), na quinta edição de seu Tratado de Psiquiatria (1896) reuniu a demência praecox (Morel, Hecker), a catatonia (Kahlbaum) e a demência paranóide (Krarpelin) sob uma rúbrica geral de doenças de metabolismo, junto com o mixedema e o cretinismo. Foi só em 1899 (sexta edição) que a dementia praecox ganhou autonomia para se contrapor à "loucura maníaco-depressiva" que também aparece com autonomia, pela primeira vez no índice do livro. Eugen Bleuler (1911), psiquiatra suíço, introduziu o termo esquizofrenia para substituir demência precoce porque considerava que os distúrbios eram de natureza diferente dos processos de demências descritos por Alzheimer ou de outras demências orgânicas. Por outro lado, nem sempre eram precoces. O objetivo de Bleuler era procurar um distúrbio fundamental em que pudesse basear o diagnóstico sem fixá-lo no curso ou nos quadros finais. O termo esquizofrenia ("mente cincida") expressava a dissociação do pensamento dos afetos e da expressão motora. O novo conceito de Bleuler descreveu sintomas fundamentais que incluíam os distúrbios na associação do pensamento, os distúrbios afetivos, a ambivalência e o autismo. Estes sintomas ficaram conhecidos como os quatros "as" de bleuler. Falava também de sintomas acessórios como as alucinações e delírios.
EpidemiologiaA esquizofrenia ocorre em todo mundo, não havendo diferenças quanto ao sexo, classes sociais, entre países desenvolvidos e em desenvolvimento, e entre áreas urbana e rural. A prevalência por toda a vida está entre 1% a 1,5%. Apesar de acometer igualmente os dois sexos, a idade de início no sexo masculino (entre 15 e 25 anos) é em média um pouco inferior a do sexo feminino (entre 25 e 35 anos). O início antes dos 10 anos de idade ou após os 50 anos de idade é extremamente raro e uma observação interessante é que grande número de pacientes esquizofrênicos com início tardio (após os 30 anos de idade) nasceu no inverno ou no início da primavera. Varias hipóteses foram levadas com base nessa observação, como a possível etiologia viral (um vírus de ação retardada que seria adquirido nesse período), fatores ligados à temperatura ou deficiências nutricionais (NUNES, BUENO e NARDI, 1996).
Atualmente, se aceita a existência de um componente genético na etiologia da esquizofrenia. Estudos de adoção sugerem que a agregação familiar seja decorrentes de fatores genéticos comuns e a concordância em gêmeos monozigóticos (48%) é significantemente maior do que a encontrada em gêmeos dizigóticos (17%) (CHOWDARI & NIMGAONKAR, 1999).
O suicídio é uma causa freqüente de morte entre esquizofrênicos. Aproximadamente 50% dos pacientes tentam ao menos uma vez o suicídio, e entre 10% 15% se suicidam em 20 anos de acompanhamento psiquiátrico. Os fatores principais que aumentam o risco de suicídio incluem: presença de sintomas depressivos, idade jovem e nível elevado de funcionamento pré-mórbido (NUNES, BUENO e NARDI, 1996).
2.3. Principais tipos de esquizofrenia encontradas no HPVCEsquizofrenia Paranóide
É o tipo de esquizofrenia mais comum em muitas partes do mundo. O quadro clínico é dominado por delírios relativamente estáveis, usualmente acompanhados por alucinações, sobretudo auditivas, além de outras alterações perceptivas, distúrbios de afeto, volição, discurso e sintomas catatônicos não são proeminentes (NUNES, BUENO e NARDI, 1996).
Paranóide é uma psicose de delírio mais ou menos sistematizado articulados sobre um ou vários temas. As características predominantes são os delírios de perseguição, referência, ascendência importante, missão especial, mudanças corporais ou ciúmes, vozes alucinatórias que ameaçam o paciente ou lhe dão ordens entre outras (BOCK, FURTADO, TEIXEIRA, 1999).
Esquizofrenia HebefrênicaAs alterações afetivas são dominantes. Os delírios e alucinações são fugazes e fragmentários. O paciente se desliga da realidade interna e assume comportamentos imprevisíveis. O afeto é inadequado e, muitas vezes, acompanhando por risos imotivados, caretas, maneirismos e queixas hipocondríacas. O pensamento está desorganizado e o discurso é cheio de divagações e incoerente, parecendo aos observadores vazio de sentido e sentimento. Uma preocupação superficial é pseudofilosófica com religião e outros temas abstratos aumentam a dificuldade que tem o observador comum para acompanhar o curso do pensamento desses pacientes (NUNES, BUENO e NARDI, 1996).
Esquizofrenia CatatônicaDistúrbios psicomotores demoniantes (Demônios) são aspectos essenciais e podem se alterar entre extremos, tais como hipercinesia (com agitação freqüente) e estupor ou obediência automática e negativismo. Atitudes e posturas podem ser mantidas por longos períodos. O tratamento psicofarmacológico e o melhor ambiente dos hospitais psiquiátricos modernos fazem com que os quadros com essa sintomatologia clássica sejam vistos raramente. Os sintomas catatônicos podem ser vistos em doenças infecciosas, como sífilis ou intoxicações várias, assim como em outras formas de esquizofrenia (NUNES, BUENO e NARDI, 1996).
Depressão Pós - EsquizofrênicaUm episódio depressivo que pode ser prolongado, surgindo após o início do transtorno esquizofrênico. Alguns sintomas esquizofrênicos devem ainda estar presentes, mas não dominam o quadro clínico. Predomina os sintomas negativos. Raramente os sintomas depressivos são suficientemente intensos para preencher os critérios de um episódio depressivo grave. Esse estado depressivo está associado a um risco maior de suicídio. Freqüentemente é difícil decidir se os sintomas são devidos à depressão ou a medicações neurolépticas ou, ainda, ao embotamento afetivo da própria esquizofrenia (NUNES, BUENO e NARDI, 1996).
Esquizofrenia ResidualUm estágio crônico no desenvolvimento de um transtorno esquizofrênico, no qual houve uma progressão clara de um estágio inicial (compreendendo um ou mais episódios com sintomas psicóticos que satisfazem os critérios gerais para a esquizofrenia) para um estágio mais tardio, caracterizado por sintomas "negativos" de longa duração, embora não necessariamente irreversíveis (NUNES, BUENO e NARDI, 1996).
Esquizofrenia SimplesUm quadro raro no qual há desenvolvimento insidioso, mas progressivo de conduta estranha, incapacidade para atender às exigências da sociedade e um declínio no desempenho total. Delírios e alucinações não são evidentes, e o transtorno é menos obviamente psicótico do que os subtipos paranóide, hebefrênico e catatônico da esquizofrenia. Os sintomas negativos se desenvolvem sem serem precedidos de nenhum sintoma francamente psicótico. Na classificação americana - DSM - VI --, a esquizofrenia simples é considerada um transtorno de personalidade (transtorno de personalidade esquizptípico (NUNES, BUENO e NARDI, 1996)).
2.4. Transtornos mentais pelo uso de substâncias psicoativasSegundo o relato de Nunes, Bueno e Nardi (1996), os transtornos mentais induzidos pelo uso de substâncias psicoativas definem os padrões de comportamento mal adaptados à ingestão e ao abuso destas substâncias. A CID-10 divide esses transtornos em: intoxicação aguda, uso nocivo, síndrome de dependência, estado de abstinência, transtorno psicótico e síndrome amnésica.
O abuso ou o uso nocivo se caracteriza pela incapacidade de diminuir ou de interromper o uso da substância, apesar do prejuízo no funcionamento mental, físico, social ou ocupacional provocado pelo uso da substância. Quando se torna dependente do uso da substância surge um forte desejo, e com isso surge a síndrome da abstinência ou da tolerância. A abstinência é uma síndrome que se da após a redução da quantidade da substância. A tolerância é a necessidade de aumentar cada vez mais a quantidade da substância a fim de obter o mesmo efeito. Muitos usuários utilizam mais de um tipo de droga, entretanto, o diagnóstico do transtorno deve ser classificado, de acordo com a principal substância utilizada pelo usuário. Ressaltando que por "droga", estende-se uma substância não utilizada como medicamento e cujo abuso constitui ilícito penal. Substância de uso lícito, como os sedativos e excitantes do sistema nervoso central, são "medicamentos" usados abusivamente (NUNES, BUENO e NARDI, 1996).
Pesquisas constataram que as pessoas afetadas pelo abuso de substâncias psicoativas apresentam os seguintes problemas neuromusculares: atraso no desenvolvimento motor e desenvolvimento dos reflexos posturais, problemas de equilíbrio, dificuldades de coordenação e anormalidades de marcha (KREBS, 2004).
2.5. ÁlcoolDe todas as drogas que afetam o comportamento e o estado de espírito, o álcool é provavelmente o mais antigo companheiro do homem. Há indicações de seu uso no período Paleolítico, há cerca de 30.000 anos (ARATANGY, 2006).
O grave transtorno caracterizado por uso crônico e excessivo, o alcoolismo resulta em problemas físicos, psiquiátricos, ocupacionais e familiares. Só foi levado em consideração no século XVIII na área de atuação médica, pois até então era considerada como fraqueza do caráter (NUNES, BUENO e NARDI, 1996).
EpidemologiaO álcool é a droga mais utilizada em todo o mundo, havendo complexas variações no padrão do uso conforme a classe social, a cultural, o país e outras.
A Organização Mundial de Saúde estima que sua prevalência esteja em torno de 13% da população, o que é alarmante. O consumo tem crescido nos últimos 30 anos, chegando a aumentar em alguns países 50%, principalmente entre as mulheres. Nos EUA, na França, e na Rússia o problema do alcoolismo é grave, o que já não acontece na Itália e Israel. Já no Brasil, existem 18 milhões de alcoólatras. Nosso país é o maior produtor e consumidor de bebidas destiladas (13 litros por pessoa ao ano). O alcoolismo é o diagnóstico mais freqüente nas internações psiquiátricas (NUNES, BUENO e NARDI, 1996).
Estudos mais recentes referentes à epidemiologia do álcool no Brasil, realizado pelo CEBRID (Centro Brasileiro de Informações Sobre drogas Psicotrópicas) nas 24 maiores cidades do estado de São Paulo, num total de 2.411 entrevistas, observou-se que 6,6% da população estava dependente do álcool. Dois anos depois, foi pesquisada novamente a mesma população e constatou-se um aumento estatisticamente significativo para 9,4% de dependentes (GALDURÓZ, 2004). Um outro estudo englobou 107 cidades com mais de 200 mil habitantes - correspondendo há 47.045.907 habitantes, ou seja, 9,7% do total do Brasil. A amostra totalizou 8.589 entrevistados e demonstrou que o consumo de álcool nessa população foi de 68,7%. Essa proporção se manteve mais ou menos estável para as diferentes faixas etárias e a prevalência da dependência de álcool foi de 11,2%, sendo 17% para o sexo masculino e 5,7% para o sexo feminino (GALDUROZ & CAETANO, 2004).
Um estudo abrangente feito sobre internação hospitalar pelo uso de substâncias psicoativas, junto a hospitais e clínicas psiquiátricas de todo o Brasil, no período de 1988 á 1999 indicou que o álcool foi responsável por cerca de 90% das internações hospitalares por dependências. Uma queda constatada no número de internações por alcoolismo na década de 90 pode, simplesmente, refletir uma ênfase, cada vez maior, no tratamento ambulatorial (GALDUROZ & CAETANO, 2004).
2.6. As fases da depêndencia ao álcoolAs fases do desenvolvimento da dependência ao álcool segundo Nunes, Bueno, Nardi, (1996), são as seguintes:
Fase pré-alcoólica: o indivíduo começa a se afastar dos padrões sociais. O uso ainda é sintomático, para diminuir a ansiedade, tensão ou depressão. Essa fase pode durar de 6 a 12 anos.
Fase prodômica: caracteriza-se por um comprometimento orgânico maior. Podem aparecer os episódios de black-out (amnésia lacunar para períodos de intoxicações). É a fase importante para o diagnóstico e tratamento. Pode durar de 6 meses a 5 anos.
Fase crucial: ocorre a perda do controle. Aparecem também a síndrome da abstinência e diversos sintomas físicos. Os problemas sociais e familiares são graves.
Fase crônica: o indivíduo aparece embriagado todo dia. As complicações psicóticas e anêmicas estão presentes. Não há qualquer controle da quantidade. Pode ocorrer síndrome demencial.
2.7. CanabinóidesA maconha, originária da planta cannabis (indica ou sativa), continua sendo a droga ilícita mais utilizada. Um terço da população norte-americana a utilizou pelo menos uma vez. No Ocidente seu uso está em declínio, e os índices estimados diminuem a cada ano (NUNES, BUENO e NARDI, 1996).
Os efeitos da maconha dependem da quantidade, da forma de preparação, da via pela qual é consumida, de sensibilidade de quem usa a droga, das condições em que é usada, do significado que a experiência tem (ARATANGY, 2006).
Os elementos ativos da resina de canabiol são isômeros de tetraidrocanabinol, sendo o mais importante o 11-hidroxi-tetraidrocanabinol. Os graus de potência podem variar conforme o composto, sendo a maconha o menos potente, seguido da ganja. O mais potente é o haxixe. A intoxicação por Cannabis pode resultar em síndrome apato-abulica, com a sensação de lentificação no tempo, julgamento defeituoso, retraimento social, leve euforia ou ansiedade. Podem surgir ainda, conjuntivas congestas, apetite aumentado, boca seca e taquicardia. Quadros psicóticos, com desconfiança ou ideação paranóide, são muito raros. Outra reação é o flash-back, que é a ocorrência dos sintomas, quando a droga não está sendo usada (NUNES, BUENO e NARDI, 1996).
Não há evidências clínicas que os sintomas de abstinência ou de tolerância possam resultar em qualquer problema aos usuários. O desejo pelo uso da droga se associa a um padrão patológico e não a sintomas específicos. Há relatos de síndrome de abstinência com distúrbios do sono, náuseas, vômitos, tremores e sudorese, ocorrendo casos leves e de remissão espontânea. Não existe um tratamento especifico para o usuário de maconha, os programas devem ser multidisciplinares (NUNES, BUENO e NARDI, 1996).
2.8. BarbituratosSão usados como sedativos, hipnóticos, anticonvulsivantes anestésicos. Os primeiros efeitos dos barbitúricos, como os do álcool, são sensações de relaxamento, bem-estar, leve euforia, logo advém diminuição da atividade motora, fala pastosa e sono (ARATANGY, 2006).
Seu uso é tanto legal como ilegal. Está em declínio e sua intoxicação lembra a intoxicação pelo álcool, sendo que a intoxicação aguda em associação com o álcool é um método freqüente de suicídio. A morte induzida por barbituratos segue a seqüência de coma profundo, dificuldade respiratória e insuficiência cardiovascular. O tratamento da dose supraclínica começa com a indução do vômito (para pacientes lúcidos) e lavagem gástrica com administração de carvão ativado para retardar a absorção. O tratamento é sintomático, com a manutenção dos sinais vitais e a utilização de um barbiturato de meia-vida longa, como o fenobarbital, por via oral ou muscular, sendo a retirada deste progressiva, acompanhada de um atendimento multidisciplinar, com psicoterapia individual, de família e em grupo (NUNES, BUENO e NARDI, 1996).
2.9. CocaínaA cocaína é um alcalóide derivado da Eryhroxylon coca, planta nativa da Bolívia e Peru, onde é marcada por seus efeitos estimulantes. Em 1884, tornou-se o primeiro anestésico local eficaz, sendo está à única finalidade pela qual ainda é utilizada pela medicina. O principal efeito da cocaína é o bloqueio da receptação de catecolaminas, principalmente dopamina. Seus efeitos são curtos, mais breves do que os efeitos da anfetamina, geralmente durando de 30 a 60 minutos (NUNES, BUENO e NARDI, 1996).
A cocaína nos seus diferentes graus de pureza pode ser ingerida por via oral, inalada (inalada, método mais freqüente de uso), injetada (subcutânea ou intravenosa), ou ainda fumada, como ocorre com o crack, uma cocaína extremamente potente. Quando injetada ou aspirada sob a forma de pó, a cocaína tem sobre o cérebro o efeito típico de um estimulante: bloqueia a reabsorção de neurotransmisores, depois que esses são liberados nas sinapses o que faz com que a ativação do sistema nervoso se mantenha por mais tempo. Se o uso for repetitivo, dentro de um curto período, pode provocar convulsões (ARATANGY, 2006).
O uso crônico está associado à rinorréia, úlceras nasais e perfuração do septo, seus efeitos sobre o sistema nervoso central são semelhantes aos da anfetamina: euforia, excitação, auto-estima aumentada, hipervigilância, agitação psicomotora, incapacidade de julgamento, ideação paranóide e alucinações táteis ou visuais, ocorrendo ainda taquicardia, medríase, pressão sangüínea elevada, transpiração ou calafrios, náuseas e vômitos (NUNES, BUENO e NARDI, 1996).
À medida que os feitos da droga desaparecem, surgem cansaço, tristeza, irritação e idéias suicidas, durando o efeito por algumas semanas. A intoxicação não exige um tratamento específico, já que é de curta duração. Em caso de grave agitação psicomotora sugere-se a utilização de antipsicóticos. A abstinência, em geral, tem evolução benigna, mas se a síndrome depressiva se agrava, antidepressivos triciclos podem ser eficazes (NUNES, BUENO e NARDI, 1996).
O tratamento do uso crônico da cocaína requer medidas sociais (afastamento da fonte e dos estímulos ao uso), psicológicas (apoio à família e ao paciente) e biológicas (uso de antidepressores ou neurolépticos) (NUNES, BUENO e NARDI, 1996).
2.10. AlucinógenosOs alucinógenos formam um grupo de heterogêneo, exemplos a psilocibina (substância de algumas espécies de cogumelos), a mescalina, a fenilciclidina e a dietilamina do ácido lisérgico (LSD). Os alucinógenos produzem efeitos simpaticomiméticos, como tremores, taquicardia, hipertensão, sudorese excessiva, visão turva e midríase. A tolerância se desenvolve rapidamente, após três ou quatro dias de uso. Um rápido período de abstinência (três a cinco dias) é suficiente para retorno dos efeitos anteriores (NUNES, BUENO e NARDI, 1996).
Para Aratangy (2006), as chamadas drogas alucinógenas, que formam o grupo mais intrigante dos modificadores químicos do comportamento, acentuam em grau elevado, um processo que ocorre naturalmente em todas as cabeças. (Na loucura, o que acontece é que se perde de vez a capacidade de discriminar entre realidade e fantasia.).
O LSD, alucinógeno padrão, produz alterações na percepção, humor e pensamento. As percepções tornam-se mais brilhantes e intensas; as cores e texturas parecem mais ricas, os contornos mais vividos, a música mais profunda e emocionante, e os odores e sabores são intensificados. A sinestesia pode ocorrer: cores são ouvidas e sons são vistos. As alucinações são visuais, geralmente de forma e figuras geométricas. A intoxicação pode ser tratada com antipsicóticos e proteção ao paciente (NUNES, BUENO e NARDI, 1996).
3. MetodologiaConforme Thomas e Nelson (2002, p.294), esse trabalho pode ser caracterizado como um estudo de caso descritivo. Estes autores apresentam que esse tipo de estudo consiste em um exame detalhado e rigoroso de um único caso, que pode representar vários outros casos similares, apresentando uma descrição detalhada dos fenômenos, não tentando, no entanto, testar ou construir modelos teóricos.
Este trabalho visa apresentar um relato de experiência de dois graduandos em educação física, em um Hospital Psiquiátrico na cidade de Sorocaba, estado de São Paulo. O local é uma entidade particular especializada que atende atualmente cerca de 550 pacientes do sexo masculino. A faixa etária dessa população situa-se entre 8 e 90 anos de idade, sendo encaminhadas por possuírem transtornos mentais e/ou psíquicos.
Os alunos/professores foram encaminhados para o local como estagiários de Educação Física administrada pelo órgão de estágio Centro de Integração Escola Empresa (CIEE) do qual um deles ainda faz parte.
A proposta de atuação era de trabalhar com a Educação Física. Na instituição foram indicados os elementos da cultura corporal de movimento com os conteúdos de: jogo, esportes, dança, exercícios ginásticos e mímicas.
Os alunos permaneceram tempos distintos nos locais. A atuação na instituição foi de 02 fevereiro de 2006 até 08 de novembro de 2006 para um e de 01 do junho de 2006 até o presente momento, para outro.
4. Relato de experiênciaAntes de iniciar o relato de nossa trajetória como professores/estagiários no HPVC, gostaríamos, simplesmente, por fins didáticos, apresentar o local de nossas experiências. A seguir, faremos à caracterização das alas do hospital e as atividades físicas propostas para os internos desses setores.
4.1. Caracterização das alas e atividades realizadasOs pacientes do Hospital Psiquiátrico Vera Cruz são divididos em oito blocos identificados pelas letras A, B, C, D, E, F e G. Os critérios levados em consideração para esta seleção são baseados na faixa etária, grau de comprometimento, funcionalidade e agressividade potencial.
O diagnóstico é deixado em segundo plano embora sempre que possível agrupa-se os pacientes com o mesmo diagnóstico. Isto ocorre principalmente com os pacientes agudos (são pacientes na fase aguda da sua patologia, em crise, com perspectiva de alta).
Os pacientes admitidos pela instituição são encaminhados para a triagem (bloco B) onde permanecem em observação por um breve período de tempo passando por avaliação médica, psicológica e da assistente social, até que os sintomas mais exacerbados de seu quadro estejam atenuados e um plano terapêutico esteja programado. Certos pacientes como menores de idade, idosos, ou pacientes com patologias clínicas podem ser encaminhados diretamente para os blocos correspondentes, sem que passem pela triagem, pois tem sua patologia clínica definida.
A grande maioria dos pacientes da triagem, pelo perfil que apresentam, são encaminhados para o bloco E.
Bloco A (ala 1)Constituído por pacientes cuja principal característica é a faixa etária elevada. É o bloco geriátrico do hospital. A maioria com quadro de esquizofrenia residual e retardo mental.
Não há atividades de Educação Física para está ala pelo fato do Projeto de trabalho da Educação Física estar sendo reformulado para poder abranger está ala.
Bloco B (ala 2)Constituídos por pacientes recém admitidos, que passam por um período de avaliação, até que os sintomas sejam identificados, sendo assim encaminhados para o bloco que correspondem a sua patologia.
Havia atividades de Educação Física nesta ala, porém neste momento não há atividades sendo realizadas, devido ao fato da maioria dos pacientes demonstrarem alto risco de fuga e também como já foi presenciada fuga em algumas aulas.
Bloco C (ala 3)Formado por pacientes cuja principal característica é a baixa faixa etária. É o bloco pediátrico do hospital. São pacientes, em sua grande maioria, de alto grau de dependência e comprometimento motor.
As atividades de Educação Física são direcionadas para o desenvolvimento de habilidades cognitivas (pensar e fazer) e coordenação motora, repetição de movimentos para criar autonomia nas Atividades de Vida Diária (AVD) como (comer, beber, andar, etc). As principais atividades ministradas compreendem a manipulação de bolas, rolamento de pneus, brincadeiras com bexigas, arcos, circuitos, mímicas etc.
Bloco D (ala 4)Formados por pacientes crônicos, provenientes do hospital Franco da Rocha-SP São pacientes que estão há anos convivendo juntos, portanto, por questões humanísticas, esses pacientes são mantidos no mesmo bloco, para que consigam adaptarem-se com maior facilidade a mudança brusca de ambiente devido à transferência. São pacientes com faixa etária entre 25 e 70 anos e com baixo grau de agressividade.
As atividades de Educação Física são direcionadas para o desenvolvimento da auto-estima, auto - imagem, manutenção e promoção da saúde e condição física. Compreende alongamentos, caminhadas ecológicas, hidroginástica, recreação (jogos e brincadeiras adaptadas com elementos como arcos, cones, cordas, pneus, bolas, bóias).
Bloco E (ala 5)O bloco E está subdividido em Ea e Eb.
Bloco Ea, chalés e lar abrigadoNesse bloco estão os pacientes com menor grau de comprometimento, ou seja, maior grau de funcionalidade (que podem desenvolver várias atividades nos projetos terapêuticos do Hospital) e menor grau de agressividade. A maioria dos pacientes que estão alojados nos chalés efetuam atividades como auxiliar na cozinha ou no projeto de reciclagem. A maioria tem diagnóstico de retardo mental moderado e esquizofrenia.
As aulas de Educação Física tem como objetivo proporcionar a prática desportiva como lazer, competição e reabilitação, envolvendo a vivência de situações de sucesso e superação da derrota O programa inclui jogos de mesa (damas, xadrez e trilha e etc.), jogos de salão (bilhar, pebolim, ping pong e etc.), atividades aquáticas, futebol, voleibol entre outros.
Bloco EbEncontram-se os pacientes agudos, encaminhados pela triagem. Há divisão em três grandes grupos, de acordo com seus diagnósticos. Nesse bloco, os pacientes são tratados em projetos específicos para cada grupo:
Psicóticos
Alcoólatras e Drogaditos
Grupo de Alcoólicos Anônimos (AA)
Grupo de Narcóticos Anônimos (NA).
Pessoas com Retardo Mental, não ficam necessariamente nessa ala. A maioria permanece em outros blocos, com pacientes com mesmo perfil.
Pacientes com depressão são tratados individualmente.
Nesta ala, a Educação Física tem como objetivo trabalhar as características afetivo-sociais, cognitivas e motoras, objetivando a socialização intragrupal, melhoria nas capacidades de força e resistência muscular e auto-estima. Propõe-se atingir tal meta a partir de jogos desportivos, atividades recreativas, seções de caminhada, jogos cooperativos (amigos de Jô, siga o mestre, dança da cadeira e etc.).
Bloco F (ala 6)Constituídos por pacientes cuja principal característica é o grau de moderado a grave de auto-agressividade e moderado grau de funcionalidade. Formado principalmente por retardo mental moderado a grave e alguns esquizofrênicos. De acordo com esses critérios existe também uma relativa subdivisão em bloco Fa e Fb.
Nesta ala a Educação Física tem o objetivo de promover a manutenção da saúde, visando à melhora da condição física e socialização entre o grupo. Busca, também, diminuir a agressividade e melhorar a auto-estima através de atividades de esportes como (futebol, vôlei, atletismo.) e também alongamento, caminhada, relaxamento, brincadeiras tradicionais recreativas como (pega pega, esconde, policia e ladrão, cobra cega etc.) cantigas de rodas, atividades aquáticas, etc.
Bloco G (ala 7)Formado por pacientes crônicos (são pacientes que já saíram da fase aguda da sua patologia, sem perspectiva de alta, com possibilidade de novas crises) com grande comprometimento da funcionalidade e um baixo grau de agressividade. São pacientes dependentes e semidependentes de (AVDs). A grande maioria com diagnóstico de Retardo Mental Grave e Transtorno Mental Orgânico, casos com comorbidade neurológica. Existe também uma divisão relativa em Bloco Ga e Gb.
No momento não há atividades de Educação Física nesta ala pelo fato da (TO) ter um trabalho especifico para as necessidades dos pacientes aqui encontrados.
Há alguns meses atrás a Educação Física desempenhava atividades conjuntas com a TO, as atividades eram direcionadas para o desenvolvimento das habilidades cognitivas e motoras, sendo através de AVDs. As principais atividades ministradas compreendem a identificação corporal, como conhecimentos anatômicos de um modo lúdico como (cabeça, barriga, braço, pernas, pés e mãos) e também as atividades de manipulação de objetos como bexigas, bolas, arcos e outras atividades como mímicas e macroginástica.
Bloco H (ala 8)Onde se encontram os leitos clínicos com pacientes idosos (com o organismo mais debilitado e suscetível a patologias clínicas), pacientes dependentes, pessoas com retardo mental grave, transtorno mental orgânico (com comprometimento motor e comorbidade neurológica), pessoas em cadeiras de roda, além de alguns pacientes com retardo mental moderado que ajudam no trabalho dos auxiliares de enfermagem. Também é subdividido em Ha e Hb.
Não há atividades de Educação Física sendo realizadas nesta ala pelo fato da terapeuta ocupacional (TO) estar desenvolvendo um trabalho específico para as necessidades dos pacientes aqui encontrados.
4.2. Primeiro contato
Plínio Bortoleto Neto
Em Fevereiro de 2006 fui convidado a fazer uma entrevista para concorrer a uma vaga de estágio como professor de Educação Física no HPVC. Uma funcionária do local havia comentado como eram as atividades no HPVC e algumas características dos pacientes.
Com essas informações tinha me preparado melhor psicologicamente, pois a funcionária também ministrava aulas no local, e afirmava que lá era muito tranqüilo.
Quando cheguei ao HPVC para fazer a entrevista não tinha imaginado como ia ser, e nem o que me esperava, pois estava muito ansioso e preocupado em não saber me comportar perante os pacientes. Fui entrevistado por uma Terapeuta Ocupacional e uma Assistente Social. Conversamos bastante a respeito das características dos pacientes e seus comportamentos, e como eram divididos em seus blocos.
Porém, tinha percebido que elas estavam querendo saber se eu tinha algum medo ou preconceito sobre assunto.
Fomos andar pela instituição e conhecer um pouco a estrutura do local. Quando elas me levaram a ala 6, que pôr sua vez elas tinham me reforçado ao comentar sobre essa ala, que continham pacientes agressivos e era com eles que eu iria trabalhar caso fosse aprovado na entrevista, fiquei realmente com medo. Ali foi o meu primeiro contato com os pacientes da ala 6. Com mais de 80 pacientes me rodeando e me encarando, querendo saber quem eu era e o que estava fazendo ali, e o porquê de estar junto a Terapeuta Ocupacional e a Assistente Social.
Eu ali naquele momento imaginei "tenho que ver qual a saída mais próxima para eu correr, caso alguém tenha uma crise pelo simples fato de eu estar presente dentro da ala, e caso queiram me atacar", no mesmo momento que tinha imaginado, eles começavam a perguntar quem eu era, e quando falei que eu era um professor de Educação Física, eles me cercaram ainda mais, querendo me abraçar, apertar minhas mãos, alguns até queriam beijar meu rosto e minhas mãos, pelo simples fato de eu ser uma pessoa nova para eles e professor de Educação Física.
Senti - me mais aliviado depois desse fato, mas também fiquei sufocado de tantos pacientes ao meu redor, tivemos de sair de dentro da ala, com a ajuda do Auxiliar de Enfermagem, pelo fato dos pacientes terem ficado eufóricos com a nossa visita e não nos davam espaço para ir ao encontro com a saída.
Após a saída da ala fiquei mais aliviado, tinha percebido que eles gostavam de Educação Física, e tinham gostado de mim.
Depois de conhecer o HPVC conheci o Professor de Educação Física, que me explicou alguns objetivos que o HPVC tinha com a Educação Física para os pacientes. A TO encerrou a entrevista afirmando que se fosse selecionado para a vaga, ela entraria em contato por telefone dias depois. Passados dois dias recebi a ligação e fiquei com a vaga de estagiário de Educação Física.
Marcos Vinícius
No início quando fui convidado a participar de uma entrevista, sabia um pouco do que se passava no HPVC, pelo fato do meu amigo e companheiro de trabalho, já estar estagiando no HPVC há mais de 4 meses, e dizia que era um trabalho extremamente gostoso de desenvolver, e com uma ótima estrutura para as práticas de Educação Física.
Afirmava que era muito tranqüilo, porém quando comecei a fazer a entrevista, percebi que ele dizia isso para que eu não ficasse com medo, pois assim seguiu a entrevista. O encarregado pela entrevista foi o Professor de Educação Física do HPVC, que explicou no que consistia o estágio, e me levou a conhecer as instalações do HPVC.
Ao visitar os blocos, vi pessoas deitadas no chão, muitos deles nus, ouvi gritos aterrorizantes, pessoas em estado deplorável. Não digo isso pelas instalações que são muito boas mas sim pelo estado degradante que os pacientes vivem decorrentes de suas patologias e fazem com que muitos deles vegetem, parecendo até "zumbis".
Confesso que senti medo, pelo fato de não conhecer as características dos pacientes e suas enfermidades, e o que eles eram capazes de fazer.
Mesmo desconhecendo o que viria pela frente tentei me concentrar e me mostrar interessado para poder interagir com os pacientes, o professor nos levou ao Parquinho, onde estava tendo ensaio da quadrilha. Entramos e tivemos um contato maior com os pacientes. Muitos deles nos cumprimentavam, conversavam e até nos abraçavam.
Confesso que nesse primeiro contato físico me senti mal, um pouco incomodado, mas depois tudo fez sentido quando o professor de Educação Física disse que atitudes como aquelas vindo dos pacientes são normais pelo fato deles serem muito carentes de atenção.
Depois desse contato com os pacientes o professor nos levou a sala de reunião para fazer o último comentário sobre a oportunidade de estágio, perguntando para todos nós se ainda havia interesse pela vaga. Eu disse que sim, ainda com receio mas disse que sim, estava precisando do estágio e resolvi ariscar. Outros 3 estagiários também disseram que ainda teriam interesse, mas o último candidato disse que é uma realidade muito dura para ser vivenciada constantemente como é em um estágio, e assim desistiu da vaga. Quando ele disse isso, de certo modo me senti aliviado porque pensei que só eu que estava receoso. Logo após o comentário do último candidato se encerrou a entrevista e o Professor disse que quem fosse escolhido ele entraria em contato na próxima semana. Passado uma semana, recebi a ligação, e fui escolhido para estagiar no HPVC como Estagiário de Educação Física.
4.3. O início das aulasAo iniciar esse trabalho no HPVC nos deparamos com uma realidade desconhecida, onde a timidez nos impedia de se expressar e o medo nos deixava com receio em relação aos pacientes.
No início do estágio recebemos algumas informações sobre os comportamentos dos pacientes pelo Professor de Educação Física e TO do HPVC, depois disso começamos a entender melhor os objetivos das aulas.
Inicialmente, um fato que dificultava as práticas era a condução dos internos da ala para o local das atividades. Há uma grande quantidade de pacientes em algumas alas, como na ala 6, onde estão situados aproximadamente 115 internos. Esse fato aumentava, consideravelmente, o risco de fugas. Os pacientes se dispersavam a todo instante e, com essa quantidade, era difícil alcançar alguns objetivos propostos para as atividades de Educação Física. A preocupação maior era com os pacientes tentando fugir do que com as práticas em si, e isso atrapalhava o andamento das aulas.
Essas dificuldades levaram a reconhecer e considerar três pontos importantes para o início e condução das aulas:
Liberação dos internos para a prática
É muito importante a liberação dos pacientes pelo responsável pela ala (Enfermeiro/Auxiliar de Enfermagem) no momento da retirada dos pacientes. Eles têm o papel de viabilizar a saída dos internos e nos indicar os pacientes que estão liberados para as aulas, qual a medicação tomada e os que não podem fazer atividades por motivo de agressividade ou prescrição médica (há um livro contendo todas as informações e acontecimento do dia sobre os pacientes).
Postura firme diante do grupo
Para conquistar o respeito dos pacientes não devemos adotar uma postura totalmente rígida, mas é de extrema importância transmitir as orientações com um tom de voz firme, para controle do grupo. Além disso, devemos chamar atenção sempre que necessário e possível, tomando cuidado com alguns internos que podem ter seu lado emocional afetado por repreensões mais severas.
Prender a atenção do grupo
Buscar a atenção dos pacientes é fundamental e tende a ser constante a todo momento, teríamos que fazer um comentário com os pacientes individualmente e coletivamente enquanto era realizadas as atividades ou quando saiam perfilados da ala para as atividades. Buscar a atenção do grupo implicava em não deixar o paciente dispersar com outro evento próximo a ele, como: um pássaro ou um avião voando no céu, ou um funcionário passando por perto. Tais eventos faziam com que os pacientes dispersassem das atividades.
4.4. Estrutura das aulasVárias tentativas foram utilizadas para encontrar uma estrutura que não prejudicasse o atendimento de nenhuma ala, e se chegou à conclusão de que o corpo multidisciplinar do HPVC juntamente com o setor de Educação Física teria a finalidade de atender as alas emergenciais, que apresentavam maior índice de agressividade, juntamente com o tempo disponível distribuídos nos períodos da manhã e da tarde.
Trabalhávamos no período da tarde sendo 20 horas semanais, distribuídos em 5 horas por dia, com 1 hora e 20 minutos de aula por ala. A rotina de atendimento é de aproximadamente 4 a 5 alas por dia, divididos em 2 alas por estagiário nas duas primeiras aulas. Já na última aula juntávamos para realizar atividades com pacientes da ala 5 (pacientes liberados).
4.5. Estratégias de ensinoMuitas estratégias foram utilizadas em nossas aulas. Empregamos algumas formas de condução das atividades, posteriormente encontradas na literatura especializada. Mesmo sem ter conhecimento desse conteúdo, pois não o tivemos em nossa formação acadêmica, pensamos e desenvolvemos nossa forma de conduzir as aulas, considerando as características e necessidades especiais dos alunos, bem como tentando responder aos objetivos da Educação Física no HPVC. A seguir, discutiremos nossa experiência de ensino nessa instituição referindo-se freqüentemente, aos conteúdos encontrados na literatura especializada.
4.5.1 Ensino de apoioA abordagem de ensino de apoio proposta por Rich (2004, p. 99), propõe que os alunos com deficiência devem ser integrados em classes de Educação Física regular, sendo necessário um auxiliar ou assistente voluntário, que facilitará o trabalho do professor de Educação Física. Esta proposta elaborada para ambientes escolares inclusivos, pôde também ser utilizada em nosso estágio. Entretanto, não notamos inicialmente sua possibilidade.
Foram várias atividades realizadas sem nenhuma assistência. A presença do professor de Educação Física do HPVC nem sempre era constante.
No ano de 2006 não havia nenhum assistente ou voluntário para facilitar o trabalho.
A partir de 2007 foi liberado a assistência de um auxiliar de enfermagem para as práticas, auxiliando na condução dos pacientes para o local da prática e no controle do grupo (para que não houvesse tentativas de fugas).
4.5.2. TutoresRich (2004, p. 94) sugere uma estratégia de ensino por Colegas-tutores (peer tutoring) e por Tutores de Diferentes Idades. Adota-se este método para diminuir a proporção entre alunos e professores, emprega-se esta estratégia de ensino para alunos com idades diferentes (como os do ensino médio) para trabalhar com crianças pequenas na Educação Física adaptada.
Utilizamos essa estratégia de modo adaptado nas aulas. Os tutores são os próprios pacientes com menos comprometimento (pacientes com maior funcionalidade do grupo), esses pacientes auxiliam nas atividades como: ajudando a formar grupos; recolhendo as bolas; ajudando na distribuição de balas; auxiliando na arbitragem de jogos; e, até mesmo, lembrando o nome de alguns pacientes que no momento não lembrávamos. Havia uma confiança mútua entre estagiário e paciente. Assim tínhamos a oportunidade de observar o comportamento do tutor e também a sua melhoria no convívio com os outros pacientes, aumento a sua auto-estima, pelo fato de se sentir mais útil para o grupo.
4.5.3. Ensino em equipeSegundo Rich (2004, p. 99) quando há pessoas com necessidades individuais numa classe inclusa de Educação Física, de modo geral é melhor que dois ou mais professores trabalhem juntos, a fim de que as diferenças individuais sejam levadas em consideração. Essa abordagem é particularmente importante em ambientes nos quais os professores não estão bem preparados para trabalhar com alunos que tem necessidades especiais.
O ensino em equipe em vários momentos das práticas era trabalhado em dupla, facilitando o aprendizado, ajudando na melhoria dos métodos inclusivos, podendo dar mais atenção aos pacientes decorrentes nas práticas. Muitas foram as aulas com essa mesma proposta, o que possibilitava uma aula mais dinâmica e prazerosa para os pacientes. Todos participavam sem nenhuma distinção. Reduzia-se o número de tentativas de fuga nas aulas, pois tínhamos o controle do grupo. Com esse método foi mais fácil prender a atenção dos pacientes, pois um ajudava o outro durante as práticas.
4.5.4. Modificação de comportamentoDe acordo com Loovis (2004, p.106) a modificação de comportamento é um processo em que o ambiente é organizado de forma que facilite a aquisição de habilidade ou que modele o comportamento social. A Modificação de comportamento aborda os "Reforços" que podem ser Positivos ou Negativos, Punição e Extinção.
Já trabalhávamos com reforços positivos e negativos nas aulas, mesmo não conhecendo a teoria desta abordagem. Em nosso último ano de formação acadêmica fomos entrar em contato com tal conteúdo.
Como cita Loovis (2004, p.107), a melhora da aptidão física pode englobar uso de recompensas para fazer com que os alunos com retardo mental tenham um comportamento sustentado de exercício ao pedalar na bicicleta ergométrica ou também pode significar um contrato com o aluno portador de paralisia cerebral, para definir um número de tarefas a serem realizadas em uma finalidade que usar as habilidades de arremessar e agarrar.
De acordo com Loovis (2004, p.107) os reforços positivos podem ser:
Um tapinha na costa (Reforço físico)
Um reforço de aprovação como "Muito bem!" (Verbal).
Um sorriso (Visual)
Um doce (Comestível)
A oportunidade de pular no trampolim (Ativo)
Ao utilizar o reforço positivo nas aulas, como exemplo na ala 7 (onde ficam os pacientes com uma capacidade cognitiva menor), através dos reforçadores positivos como o comestível, conseguíamos estimular os pacientes a interagir e participar das aulas e, assim, atingir o objetivo das atividades.
Reforço negativo:Vamos exemplificar o reforço negativo com o caso de um paciente da ala 5 que esqueceu de pegar a sua sunga antes de vir para a piscina. Para que isso não aconteça novamente alertamos ao paciente que da próxima vez que o fato acorra ele não participará das atividades na piscina. Como efeito desse comentário, espera-se que o paciente não esqueça mais a sua sunga antes das práticas aquáticas.
Constatamos em nossa prática que o reforço negativo tem mais efeito em pacientes com um grau maior de compreensão. No caso citado, da ala 5, e também na ala 6, esse reforço pôde ser usado, pois a maioria dos pacientes não possuía retardo mental grave ou profundo e sim esquizofrenia e retardo mental leve.
4.6. Características dos pacientes nas práticas de Educação FísicaSeja qual for a proposta de atividades a ser realizada pelos internos do HPVC nas aulas de Educação Física é importante reconhecer algumas características apresentadas pelos mesmos. Reconhecê-las facilita o início e condução das aulas. As características que serão citadas são totalmente dependentes do que ocorreu antes de se iniciar a aula e durante a aula, como:
Um simples atraso da medicação;
A adaptação do paciente com uma nova medicação;
O desentendimento com o parceiro de ala;
A frustração de sair da ala para outro ambiente externo;
A impaciência da espera de visita da família;
Angústia e a espera pela alta, que em muitos casos é incerta;
A adaptação a uma nova ala, novos colegas;
Fome, que esteja sentindo durante naquele momento;
Fratura, torção ou doença que esteja sentindo no momento;
Uma fuga de um paciente durante a aula;
Crise convulsiva;
Crise nervosa;
Desentendimento com o amigo durante a aula.
Tudo que ocorre naquele dia ou naquela semana com o paciente poderá refletir durante as práticas. Enfim, a imprevisibilidade de comportamentos parece estar ligada a uma série de acontecimentos de origem ambiental, social ou emocional e pode acarretar a dispersão dos alunos durante as aulas, dificultando sua condução.
4.7. MultidisciplinariedadePode-se definir multidisciplinariedade quando um objeto de estudo é apreciado por várias disciplinas. Cada disciplina oferece informações referentes à sua especificidade, sem considerar que existe uma interligação entre elas.
O trabalho no HPVC, com pacientes com transtornos psiquiátricos, inclui vários profissionais com diferentes formações:
Psiquiatria
Psicólogo
Serviço Social
Fisioterapeuta
Terapeuta Ocupacional
Pedagoga
Enfermagem
Farmacêutico
Odontologia
Professor de Educação Física
Este trabalho no HPVC é regido por um grupo multidisciplinar que contempla, inclusive, o profissional de Educação Física. Destacamos a importância dessa área, interagindo com as demais, para a melhoria da saúde dos internos. Porém, é importante salientar que a Educação Física não é considerada um meio terapêutico de primeira ordem para o tratamento das enfermidades, entretanto, contribui de forma auxiliar em seu tratamento.
5. Considerações finaisAo redigir esse trabalho, tentamos apresentar, de forma clara e objetiva, nossa experiência vivida com pacientes com transtornos psiquiátricos. Destacamos a importância de estagiar em uma instituição com essas pessoas em nossa formação acadêmica, profissional e pessoal. Essa experiência, inédita em nossas vidas, nos marcou profundamente e ficamos satisfeitos em poder compartilhá-la com os leitores e divulgar uma possibilidade de atuação do profissional de Educação Física.
Mesmo com referencial bibliográfico escasso sobre esse tema e com pouca experiência profissional, pudemos desenvolver algumas estratégias que facilitaram muito nossa atuação. Portanto, esperamos que esse trabalho possa servir de apoio para reflexões de outros graduandos que venham a estagiar nessa ou em outra instituição similar.
Parece-nos que, nesse contexto, o profissional de Educação Física pode atuar como coadjuvante, favorecendo, a partir do movimento, o tratamento terapêutico dessa população. Consideramos, por fim, que essa seja uma área carente de pesquisas para determinar o papel exato de tal profissional e, assim, possa garantir um maior envolvimento.
Referências
ARATANGY, Lídia. Doces Venenos: Conversas e desconversas sobre drogas. 13ª ed. São Paulo: Olho Vivo, 2006.
BOCK, Ana; FURTADO, Odair; TEIXEIRA, Maria. Psicologias: Uma introdução ao Estudo de Psicologia. 13ª ed. São Paulo, Saraiva, 1999.
CHOWDARI, K. V.; NIMGAONKAR, V. L. Esquizofrenia: Revista Brasileira de Psiquiatria. Vol. 21, suppl. 2, p. 08-13. Out, 1999.
DORETO, Marcelo. Projeto Terapêutico Hospital Psiquiátrico Vera Cruz Ltda. Sorocaba, 2005.
FERRARINI, Edson. Tóxicos e Alcoolismo: O que devem saber pais, professores e jovens. 1ed. São Paulo. 1ª DAG Gráfica e Editorial LTDA. 1996.
GALDURÒZ, José: CAETANO, Raul. Epidemiologia do Uso do Álcool no Brasil: Revista Brasileira de Psiquiatria. São Paulo, vol.26, suppl. 1, p.3-6, 2004.
KRABS, Patrícia. Indivíduos com necessidades especiais. In: WINNICK J.P. Educação Física e esportes Adaptados. 3ªed. Barueri: Manole, 2004.
LOOVIS, E. Michael. Controle de Comportamento. In: WINNICK J.P. Educação Física e Esportes Adaptados. 3ª. ed. Barueri: Manole, 2004. p.105-109.
MARI, Jair; LEITÃO, Raquel. A EPIDEMIOLOGIA DA ESQUIZOFRENIA: Revista Brasileira de Psiquiatria. São Paulo: 2000.
MENEZES, Ebenezer Takuno de; SANTOS, Thais Helena dos. "Multidisciplinaridade" (verbete). Dicionário Interativo da Educação Brasileira - EducaBrasil. São Paulo: Midiamix Editora.
NUNES, Portella; BUENO, Romildo; NARDI, Antonio. Psiquiatria e Saúde Mental: Conceitos Clínicos e Terapêuticos Fundamentais. São Paulo: Atheneu, 1996.p. 1-
RICH, Sarah. Estratégias de Instrução na educação Física Adaptada. In: WINNICK J.P. Educação Física e Esportes Adaptados. 3ª. ed. Barueri: Manole, 2004.p.99-100.
SÃO PAULO, Arquivos de Saúde Mental do Estado de São Paulo: Vol. XLVI, Janeiro-Dezembro: Seção de Gráfica do Departamento Psiquiátrico II - Franco da Rocha, 1986-1987.
THOMAS, Jerry R; NELSON Jack K. Métodos de Pesquisa em Atividade Física. 3ª ed. Petersen. RDS. Porto Alegre: Artmed, 2002. p. 294.
 |
|
|---|---|
|
revista
digital · Año 13
· N° 119 | Buenos Aires,
Abril 2008 |
|